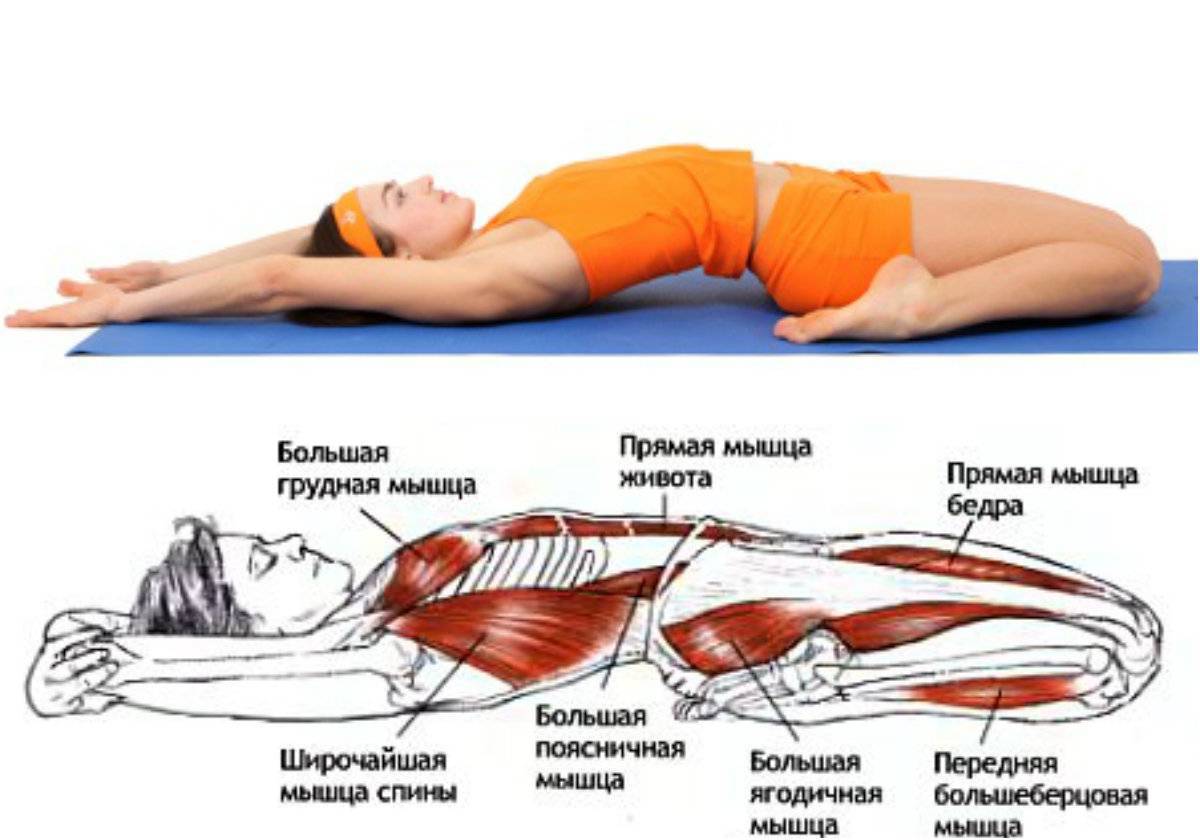
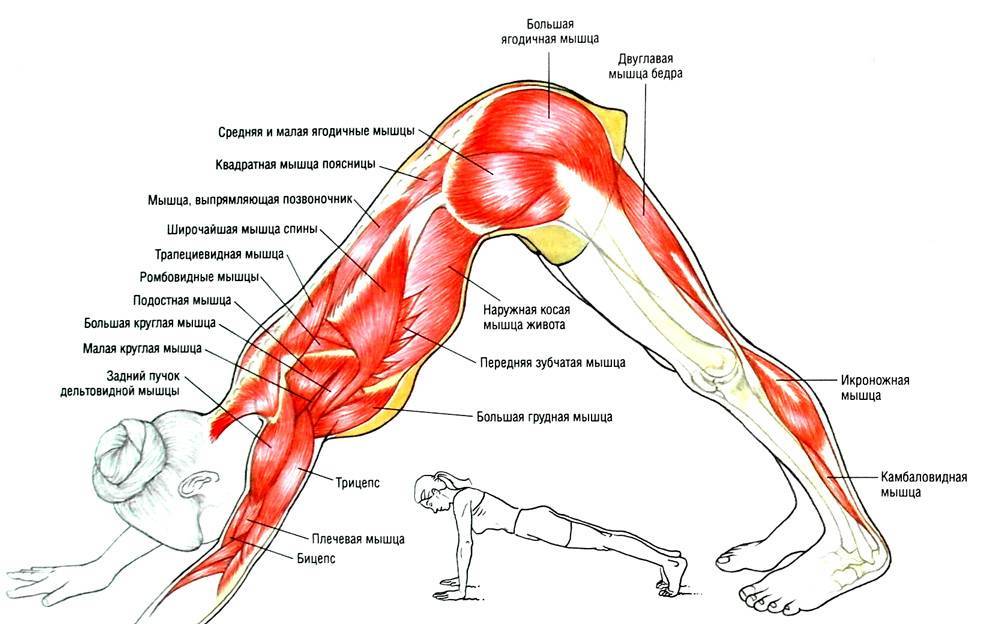
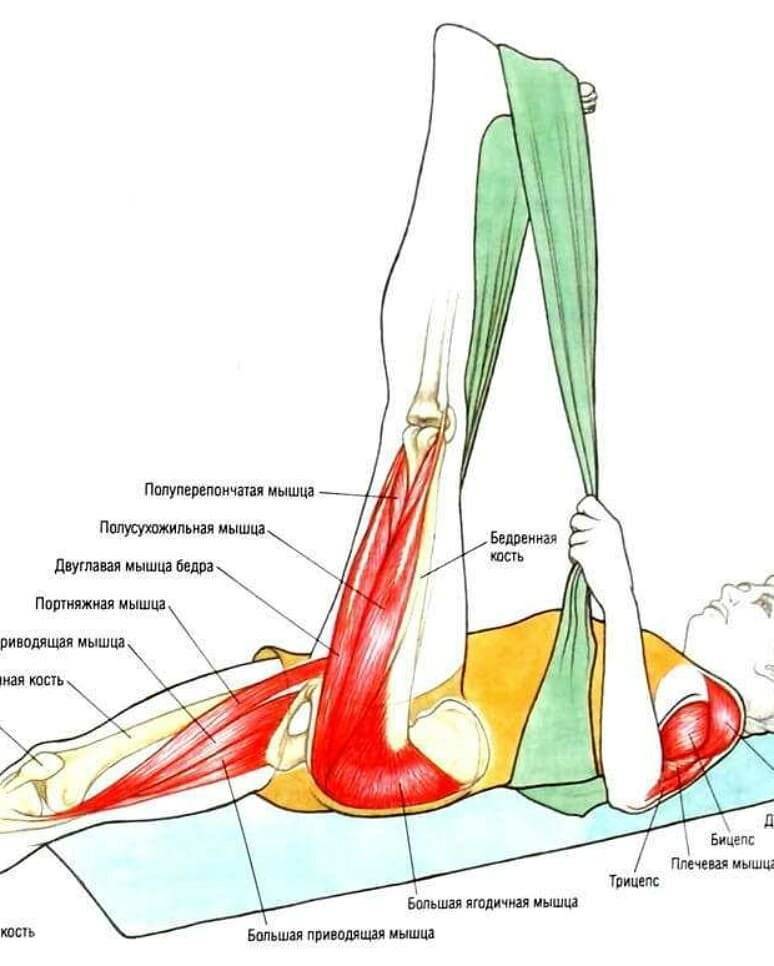
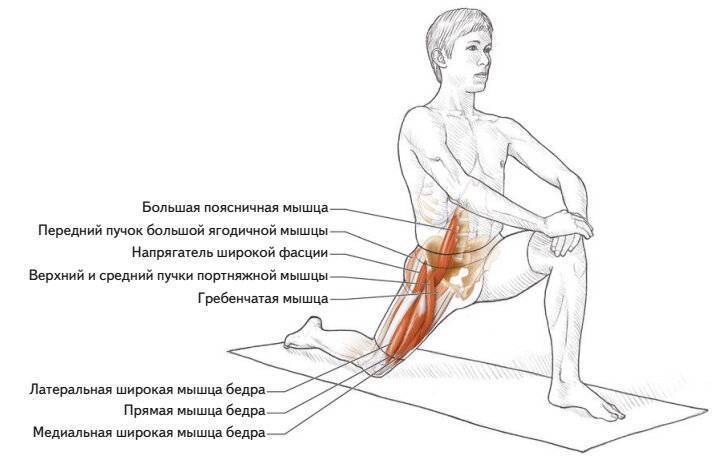
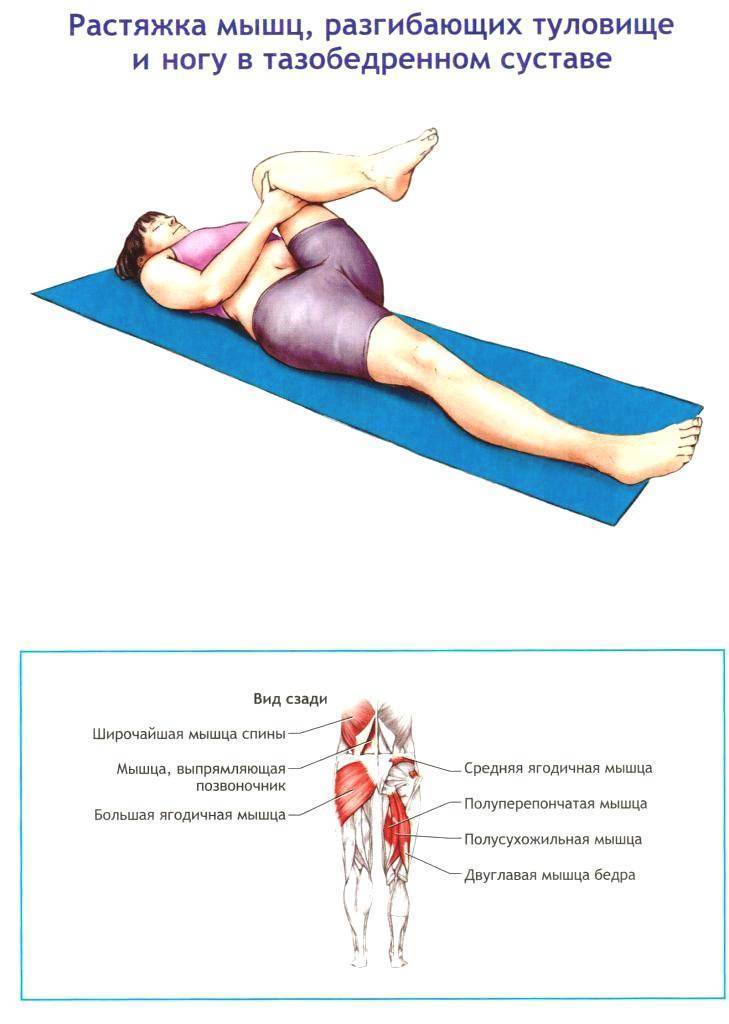
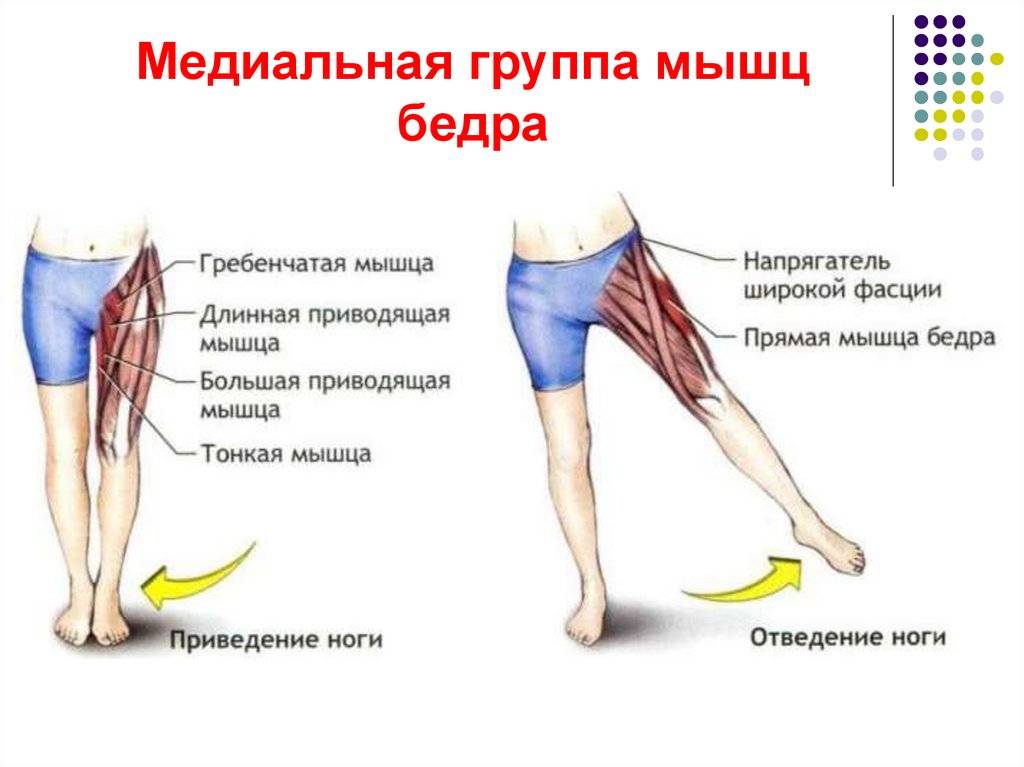
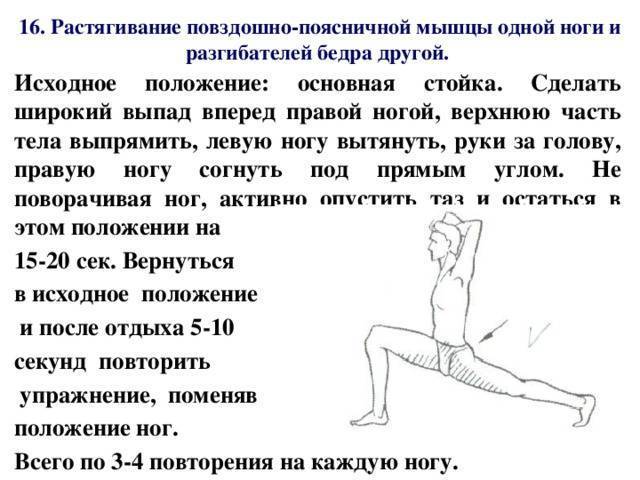
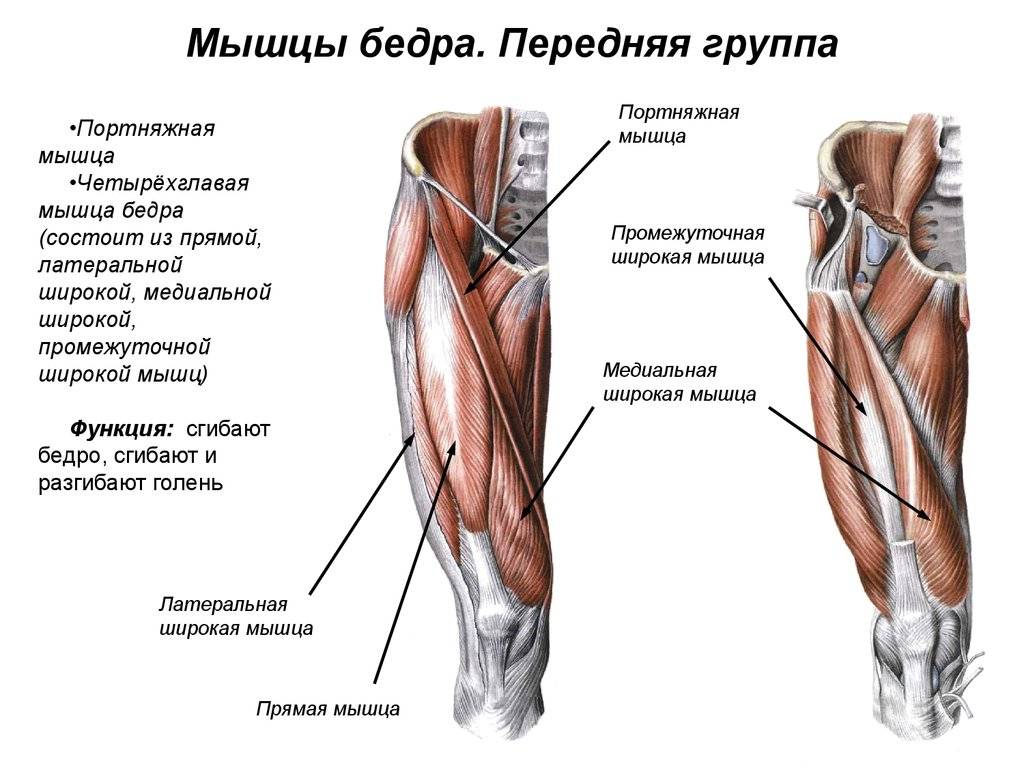
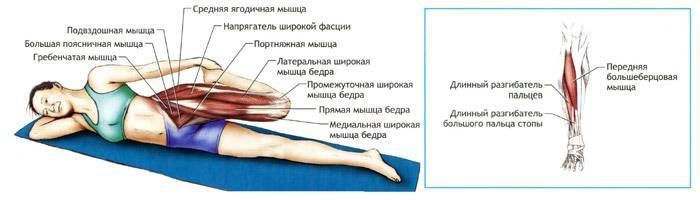
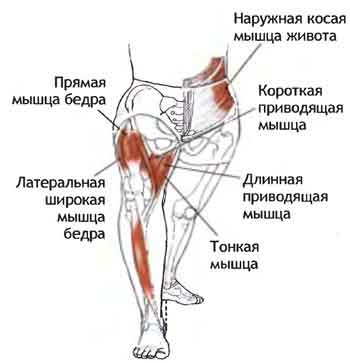
Причины миалгии
Мышцы не только участвуют в работе опорно-двигательной системе, из мышечной ткани состоят органы желудочно-кишечного тракта, органы дыхания. Поэтому чувство боли может возникать как внутри, так и снаружи. Рассмотрим наиболее распространенные причины:
- Растяжение, разрыв, в результате чего может начаться воспаление, гематома, при осложнении заболевания привести к обездвиживанию.
- В начале тренировки надо разогревать мышцы или не выполнять активные физические упражнения, не имея натренированных мышц.
- Воспаления соединительной ткани сердечно-сосудистой системы и опорно-двигательного аппарата.
- Инфекционные процессы в мышцах грудины, поясницы, нижних конечностей.
- Мышечный некроз происходит, когда содержимое из клеток мышечной ткани попадает в кровь, вызывая воспаление и омертвение кожи.
- Интоксикация повышение температуры, симптомы острых респираторных вирусных инфекций, озноб.
- Расстройства нервной системы, сопровождаемые наличием чувства боли и слабостью всего организма.
- Недостаток калия и магния затрудняет передачу нервных сигналов в мышечные ткани и приводит к спазмированию мышц.
- Сердечно-сосудистые патологии, заболевания лимфатических сосудов и вен из-за снижения уровня кислорода происходит «гипоксия».
- Болезни почек, нарушение обмена веществ, приводят к отекам.
- Стресс или воспаление приводят к судорогам в мышечной ткани.
- Остеохондроз.
В некоторых случаях с точностью определить источник и причину миалгии бывает трудно. Боль в мышцах может свидетельствовать о ревматических болезнях, серьезных расстройствах нервной системы, нарушениях в работе эндокринных желез и возникновении инфекционных воспалений.
Народные средства
В домашних условиях можно облегчить состояние поврежденной конечности, частично убрать симптомы, но излечиться от патологии, используя одни лишь народные средства, не получится. Подобные методы применяют, если имеет место микротравма или слабый разрыв мышц бедра. Что делать в этом случае?
Затем переходят к устранению остаточных явлений, используя домашние средства:

- Применяют пиво или другой слабый спиртосодержащий напиток. В нем нужно смочить марлю, сложенную в несколько раз. С одной стороны на материал насыпается тонким слоем черный молотый перец. Делают компресс, через 10 минут его можно убрать.
- Делают луково-сахарный компресс. Для этого необходимо измельчить 1 головку лука, используя мясорубку или блендер. В кашицу добавляют пару щепоток сахара, тщательно перемешивают. Полученное средство необходимо накладывать на пораженный участок. Длительность лечения — 1 час.
- Делают настой из корня девясила. Подготавливают 5 ст. л. сырья, 250 мл кипятка. Компоненты смешивают и оставляют настаиваться на 1 час. Затем средство процеживают, смачивают в нем марлю, сложенную в несколько раз. Компресс необходимо закрепить на ноге. Вместо девясила допустимо применять цвет пижмы.
- Подготавливают в равных долях кашицу сырого картофеля и капусты. Их предварительно измельчают на мясорубке. В смесь добавляют немного меда, затем делают компресс. Его необходимо зафиксировать, т. к. рекомендуется накладывать лекарство на пораженный участок перед сном. Утром компресс убирают.
- Используют барбарис: корни, кора, ветви. Берут 1 ст. л. сырья, заливают 1 ст. горячей воды. Смесь нужно проварить в течение 5 минут. Когда остынет, делают компресс. Для этого необходимо смочить марлю в отваре, отжать и приложить к больному месту. Это лекарство используют и для приема внутрь: 2 ст. л. добавляют в молоко (1 ст.).
- Голубая глина. Ее можно развести водой или отваром подорожника. В любом из случаев готовится средство сметанообразной консистенции. Глину следует нанести тонким слоем на льняную, хлопчатобумажную ткань, сверху накрыть полиэтиленом и утеплить шерстяным шарфом.
- Холодовый компресс применяют в течение первых 48 часов после того, как была получена травма. Его готовят на основе спиртовой настойки календулы. Берут 3 ст. л., разбавляют водой (300 мл). Раствор необходимо охладить, затем с его помощью делают компресс.
- Используют капустные листья. Их рекомендуется измельчить или сделать надрезы, чтобы появился сок. Компресс оставляют на всю ночь.
 Watch this video on YouTube
Watch this video on YouTube
Некоторые домашние средства оказывают противовоспалительное действие, поэтому их можно употреблять внутрь, а дополнительно прикладывать к пораженному участку. Такая мера позволит ускорить процесс выздоровления.
Способы лечения
Сочетание лекарственных средств противовоспалительного, жаропонижающего, обезболивающего действия и физиотерапии приводит к наилучшему результату в лечении миалгии.
Чтобы уменьшения чувства боли надо использовать препараты:
- НПВС или НПВП;
- Неопиоидные анальгетики;
- Недеполяризующие миорелаксанты;
- Мази и гели для обезболивания и снятия воспаления в мышечной ткани.
Эффективно помогают при миалгии физиотерапевтические процедуры, обладающие согревающим эффектом, ЛФК, иглотерапия, массаж, разогревающие компрессы, водная гимнастика. Одновременно врачом назначается курс приема витаминов.
Диагностика
Пациента с повреждениями осматривает травматолог. С помощью функциональных тестов и пальпации врач ставит предварительный диагноз. Затем направляет пострадавшего на дополнительную диагностику. Самыми популярными методами считают:
- рентгенографию;
- УЗИ мышц;
- МРТ.
После обследования врач составляет план лечения и реабилитации. Назначает мази и препараты, подбирает процедуры и рассказывает, когда и как возобновлять тренировки. При серьезных надрывах травматологи рекомендуют сделать повторное УЗИ или МРТ на 12–15 день лечения, чтобы понять, насколько быстро восстанавливаются поврежденные зоны.
Характерные особенности травмы
Растяжением шейных мышц называется появление микроскопических надрывов волокон, которое становится причиной их частичного разрыва. Происходит накопление в сформировавшихся трещинах крови и межклеточного лимфатического экссудата. В результате запускается острый воспалительный процесс, повышая вероятность еще большего повреждения тканей, особенно в области непосредственного перехода мышечных волокон в сухожилие. Образовавшийся воспалительный отек сдавливает чувствительные нервные окончания, что приводит к мышечному спазму и усилению болей. В свою очередь, избыточное напряжение скелетной мускулатуры провоцирует еще большее раздражение нервных корешков и нарушение иннервации.
Растяжение шейных мышц с классическими клиническими проявлениями диагностируется довольно редко из-за анатомической подвижности верхнего отдела позвоночника. Такого рода травмы обычно сочетаются с другими, более серьезными повреждениями. Это ушибы плеч, лопаток, ключиц. Также причиной растяжения мышц шеи становятся:
- ослабленный мышечный каркас шейного отдела позвоночника;
- неправильное проведение спортивных тренировок или выполнение упражнений;
- падение с высоты, прямой удар в область шеи;
- резкий подъем из положения сидя или лежа;
- чрезмерные физические нагрузки, в том числе подъем и перенос тяжестей.
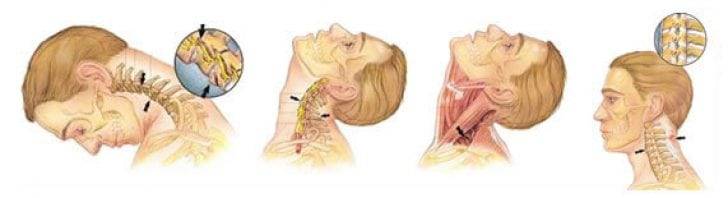 Ушибы и травмы шейного отдела.
Ушибы и травмы шейного отдела.
От повреждения мышц шеи нередко страдают люди с недостаточной физической подготовкой, начавшие заниматься тяжелыми видами спорта без контроля профессионального тренера. С подобными травмами к врачам обращаются пациенты после аэробики, бодибилдинга, тяжелой атлетики, метания ядра. В быту растяжение возникает наиболее часто после неудачной попытки поднять или передвинуть тяжелый предмет, например, мебель, нагружая не ноги, а только верхнюю часть корпуса.
Упражнения, облегчающие боль при синдроме грушевидной мышцы
Лучшее решение, которое можно принять, заподозрив синдром грушевидной мышцы, – обратиться к специалисту. После подтверждения диагноза он назначит комплекс лечения, который может включать в себя:
- медикаментозную терапию (обезболивающие препараты);
- массаж;
- физиотерапию;
- упражнения;
- вакуумная терапия;
- иглорефлексотерапия.
Во избежание ухудшения Вашего состояния, estet-portal.com рекомендует неуклонно следовать рекомендациям лечащего врача.
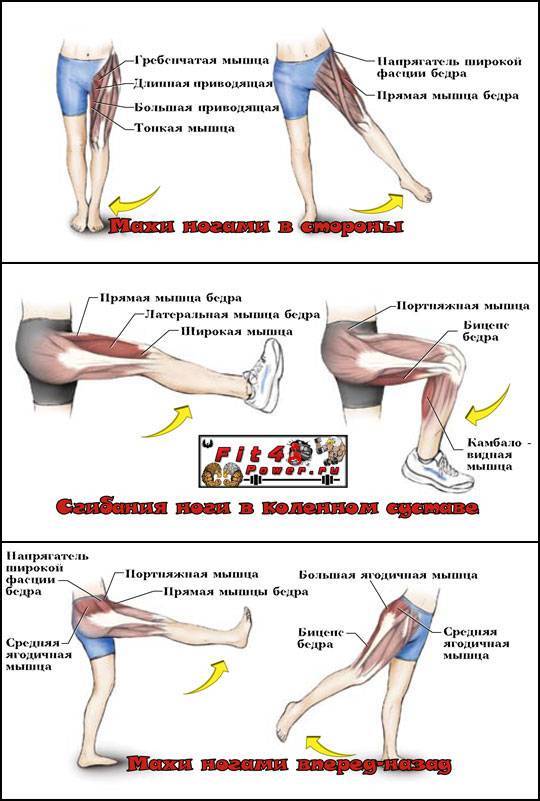
Упражнения на растяжку, которые помогут при синдроме грушевидной мышцы
Учитывая расположение грушевидной мышцы, можно сделать вывод о целесообразности статической растяжки
Важно выполнять действия аккуратно, без резких движений и, конечно же, ежедневно
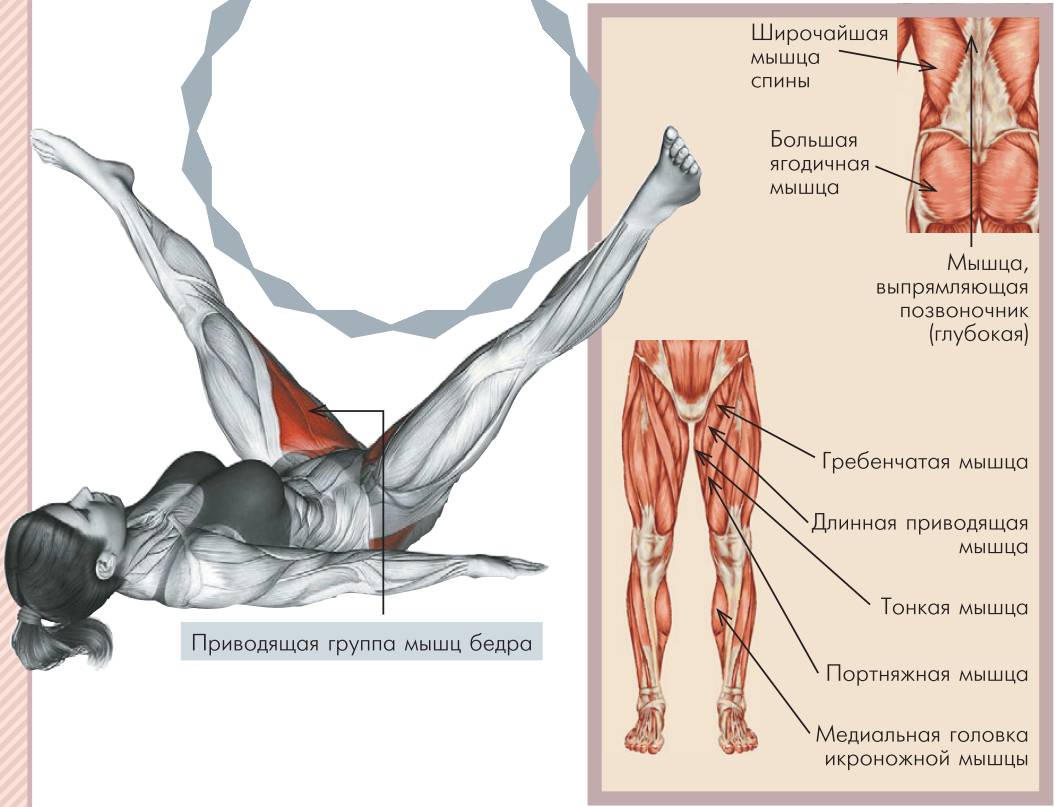
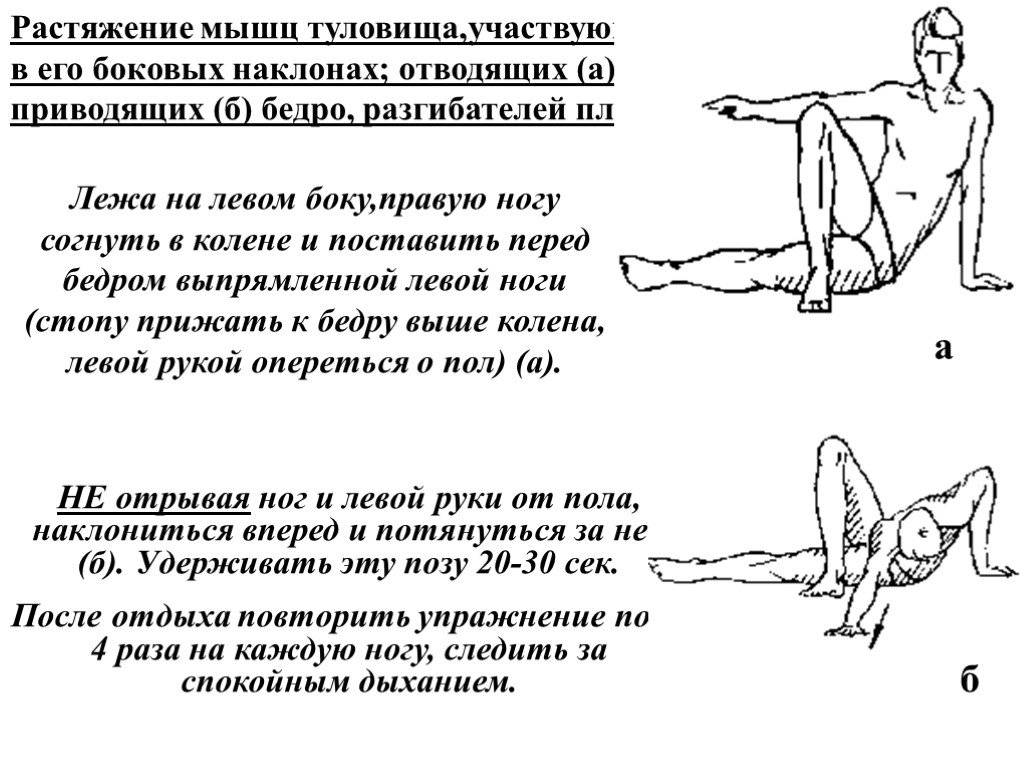
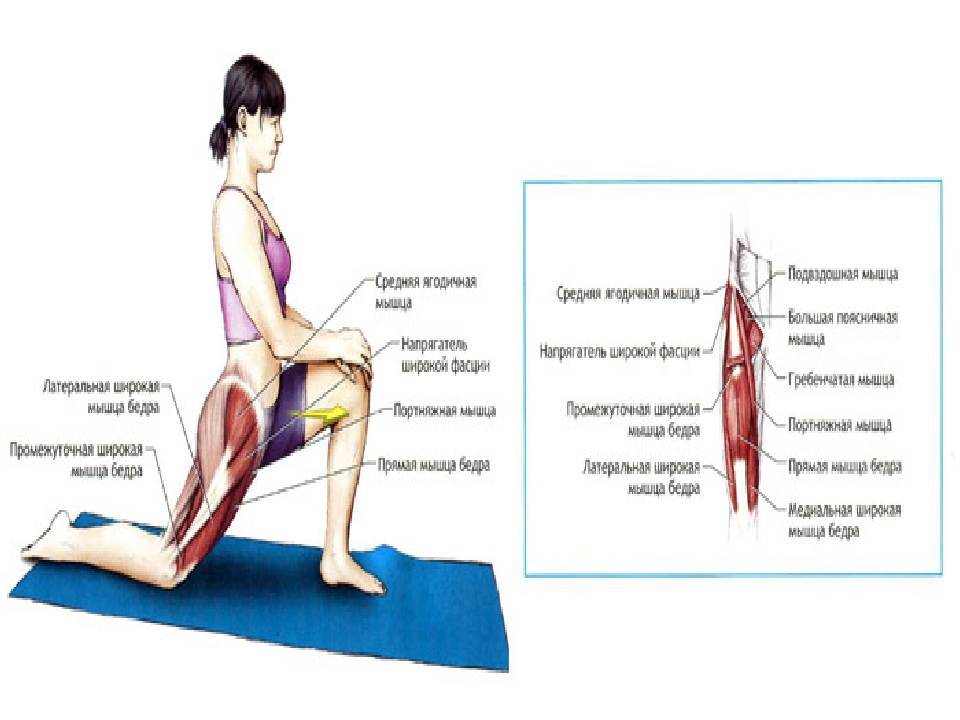
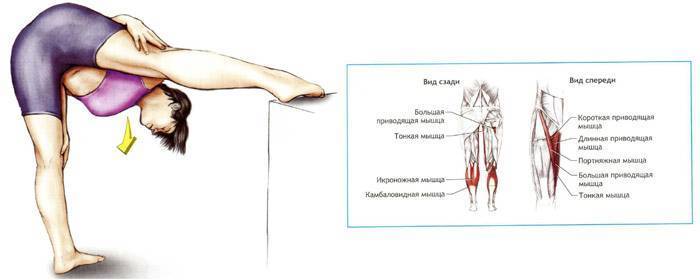
- Растяжка внешней стороны бедра
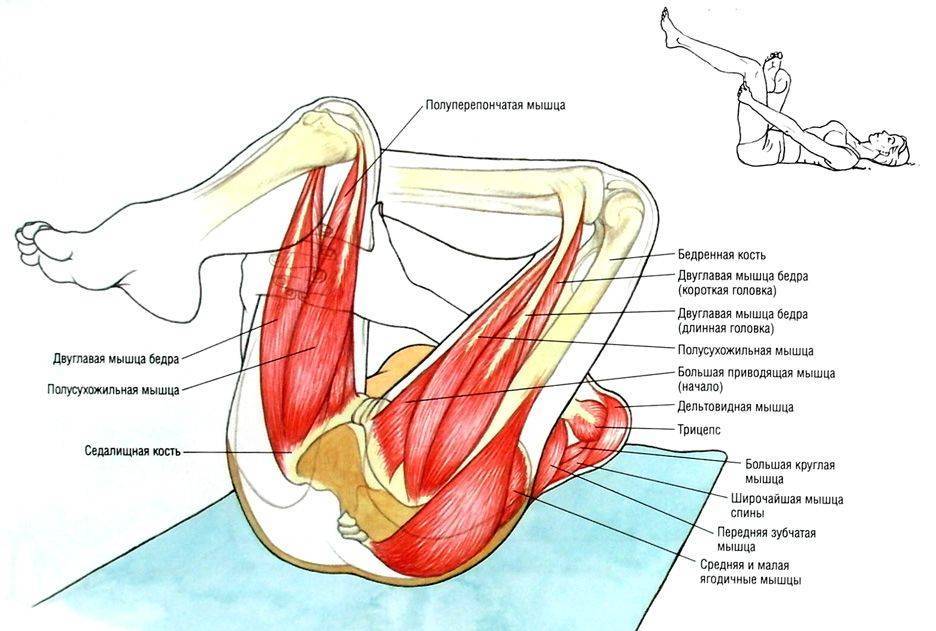
Лягте на спину и согните одну ногу в колене. Противоположной рукой возьмитесь за колено и переведите его в крайнюю точку, как показано на рисунке. Удерживайте колено 20-30 секунд. Повторите действия 3-5 раз (желательно трижды в день).
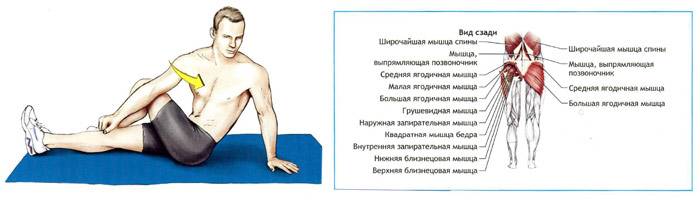
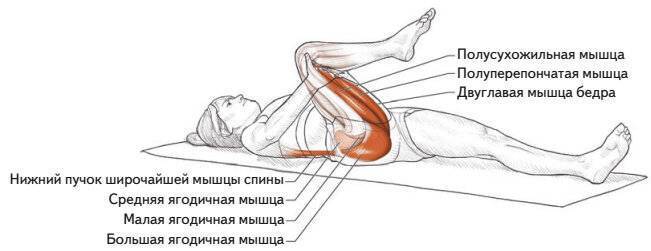
- Растяжка грушевидной мышцы
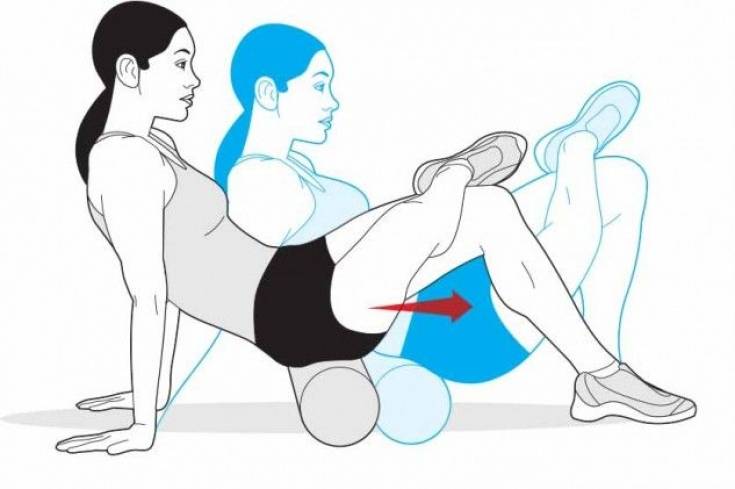
Лягте на спину. Согните обе ноги в коленях, упираясь обеими ступнями в пол. Наружный край ступни ноги, которую Вы собираетесь растягивать, положите примерно на уровне колена другой ноги. Руками возьмитесь за бедро (см. рис.) и потяните колено к груди. Растяжение Вы должны почувствовать в ягодицах. Задержаться в положении нужно на 30 секунд, а повторить – 3-5 раз (3 р. в день).
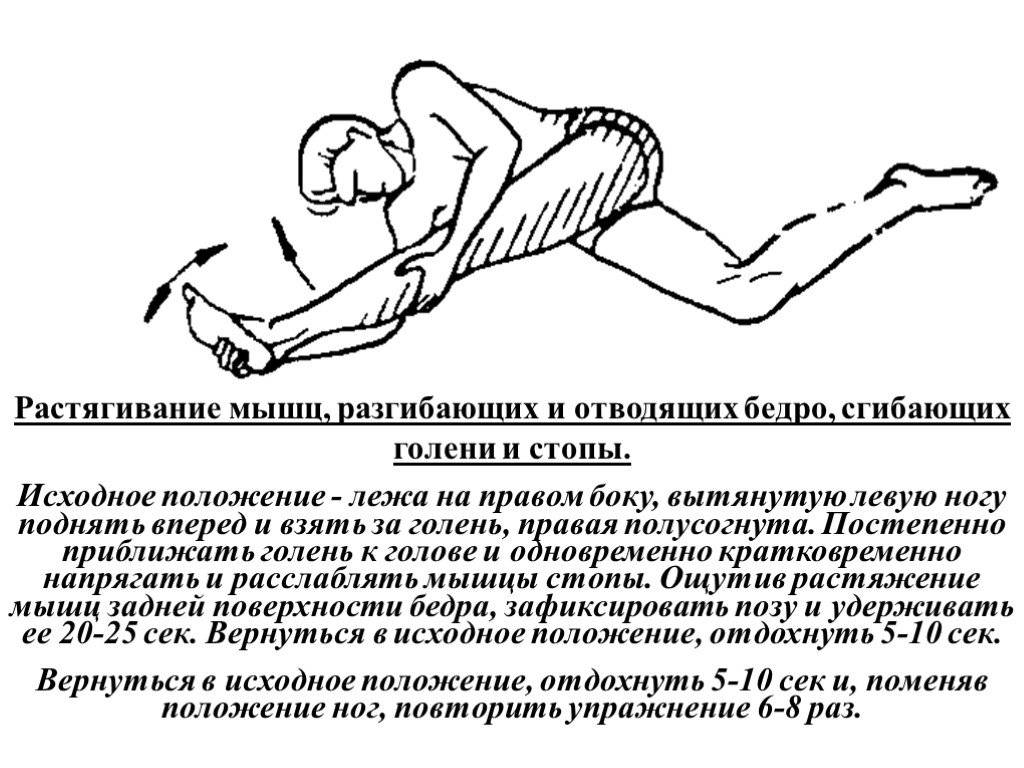
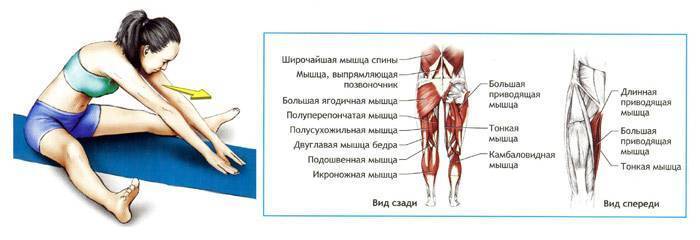
- Растяжка длинной приводящей мышцы
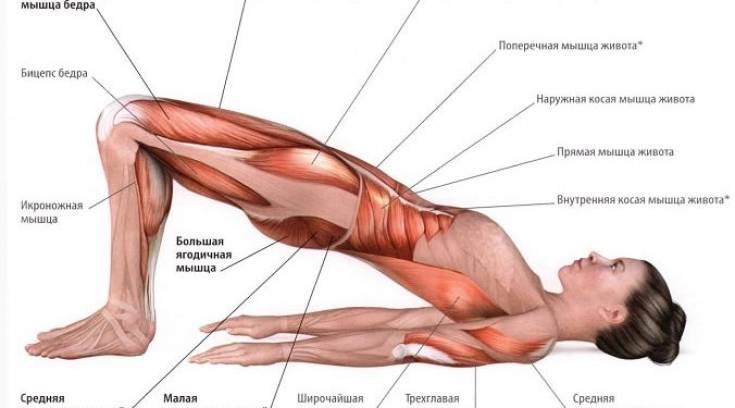
Сядьте на пол. Держите спину прямо. Максимально разведите прямые ноги в стороны. На выдохе наклонитесь вперед. Через 30 секунд вернитесь в ИП.
- Растяжка короткой приводящей мышцы

Сядьте на пол. Сведите подошвы стоп вместе. Локтями мягко надавливайте на колени, чтобы как следует растянуть мышцы. Вы должны почувствовать легкое напряжение на внутренней части бедра. Длительность растяжки – 30 секунд, количество повторов – 3-5 раз.
Упражнения, укрепляющие грушевидную мышцу
- Упражнение с эспандером

Один конец эспандера зафиксируйте вокруг щиколотки, другой – на неподвижном объекте недалеко от пола. Отведите ногу в сторону, не сгибая ее в колене. После достижения максимальной точки, медленно поставьте ногу назад. Повторите 15 раз. Сделайте 2 подхода.
- Лежа на боку
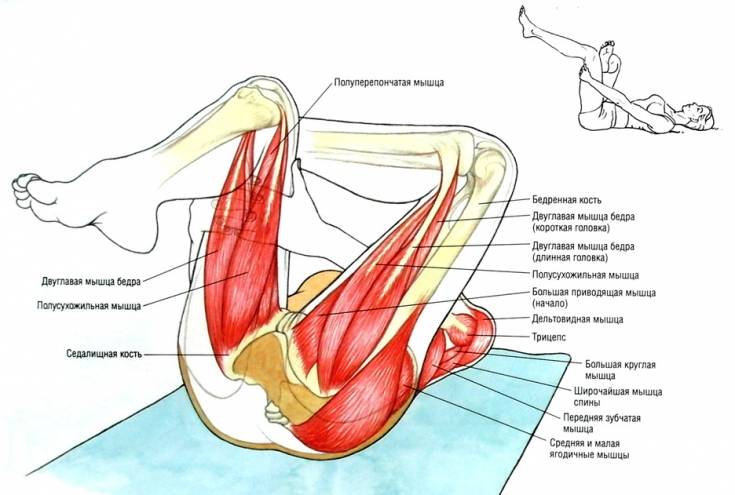
Лягте на бок, расположив бедро, с которым Вы будете работать, сверху. Согните ноги в коленях и положите их так, чтобы ступни находились на одной линии с позвоночником. Держа щиколотки вместе, поднимите верхнее колено вверх. Спина и таз остаются неподвижными – все движения исходят от бедра. Повторите 15 раз. Сделайте 2 подхода.
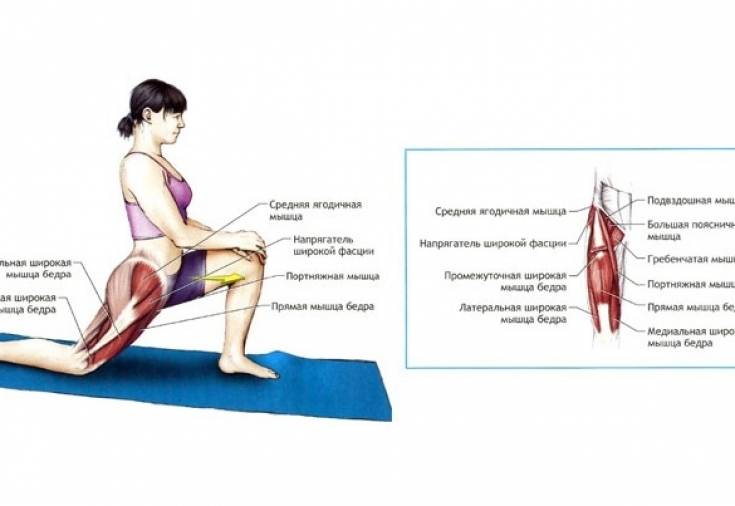
- Растяжка бедра
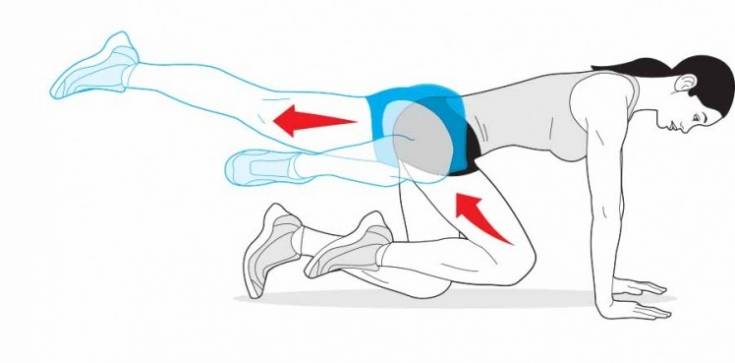
Станьте на четвереньки. Перенесите вес с ноги, с которой будете работать. Не выпрямляя ногу в колене, поднимите ее от пола так, чтобы подошва ступни смотрела вверх. Медленно опустите ногу практически в исходное положение. Повторите 15 раз. Сделайте 2 подхода.
Упражнения на растяжку помогут облегчить синдром грушевидной мышцы, а укрепляющие упражнения снизят риск повторного возникновения проблемы. Однако estet-portal.com напоминает, что перед выполнением растяжки и упражнений необходимо получить подтверждение диагноза и разрешение врача.
Причины растяжения связок
Причина растяжения связок заключается в сильном натяжении глубоких слоев соединительной ткани суставов, из-за чего происходит их разрыв в наиболее слабом месте. Разной степени риску, зависимо от спортивных пристрастий или выбранной физической нагрузки, подвергаются плечевые суставы, поясница, колено, голеностоп.
Среди спортивных занятий наиболее рискованными с точки зрения возможности заработать растяжение связок оказываются:
- приседания со штангой – сгибаясь, колено подвергается очень сильной нагрузке, осуществлять которую не рекомендуется, предварительно не размявшись, не забинтовав его, не разгрузив данную область;
- становая тяга штанги – определяет риск разрыва поясничных связок, что может быть спутано с растяжением мышц спины и требуется схожий режим лечения;
- жим лежа и от плеч – перенапряжение при выполнении данных упражнений определяется риск разрывов вращающих плечо связок;
- жимы – незаметным образом случаются высоковероятные травмы локтевого сустава, который рекомендуется бинтовать в целях профилактики.
- подтягивания на перекладине – становятся условием выворачивания кисти руки, что определяет высокий риск травмы на любом участке предплечья и в кистевом суставе также.
Движения, повторяющие выше перечисленные спортивные упражнения и совершающиеся на бытовом уровне спортивно неподготовленным человеком, в равной степени определяют риск растяжения связок, что приводит к таким же неприятным, болевым и ограничивающим подвижность ощущениям.
Основные методы терапии
При выборе методов лечения врач учитывает степень повреждения тканей, стадию развития воспалительного процесса, общее состояние здоровья пострадавшего. На протяжении первых 3-4 дней терапии исключено любое тепловое воздействие на травмированный участок. Именно эту ошибку очень часто совершают люди, пытаясь устранить боли. Они прикладывают грелку с горячей водой, втирают в кожу мази с согревающим эффектом или спиртовые травяные настойки. Это приводит к повышению температуры в патологических очагах, стремительному распространению воспалительного отека на здоровые ткани.
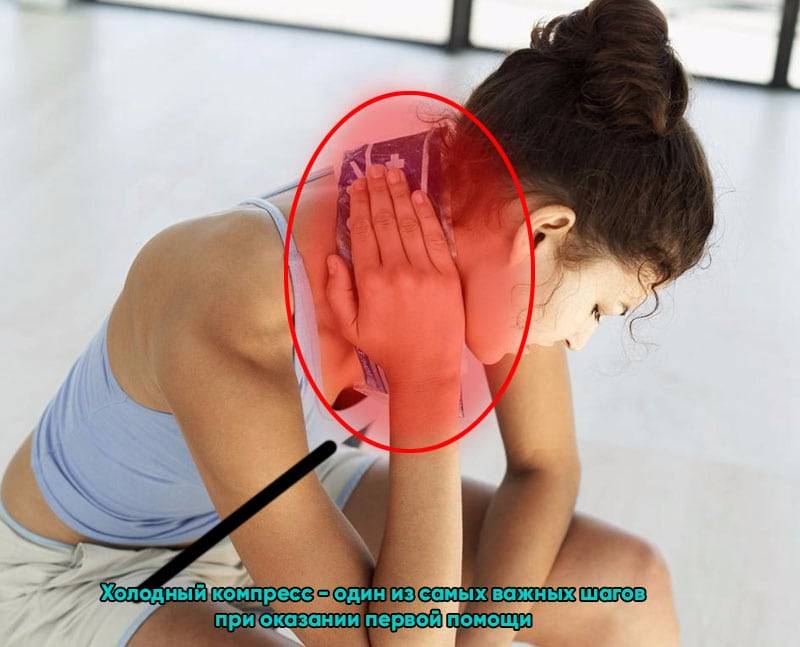 Прикладывать при растяжении нужно только холод!
Прикладывать при растяжении нужно только холод!
Немедикаментозное лечение
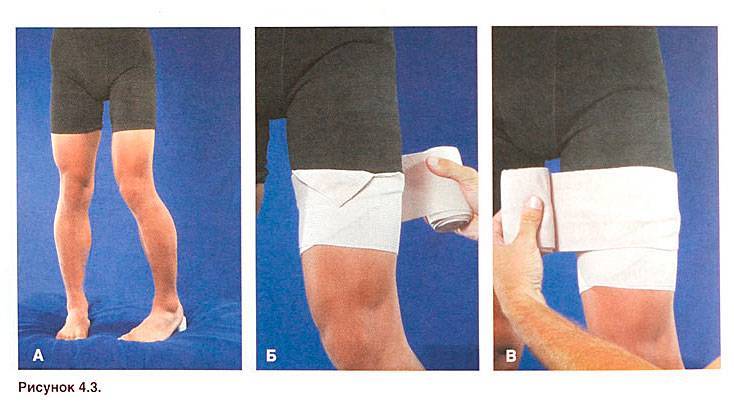
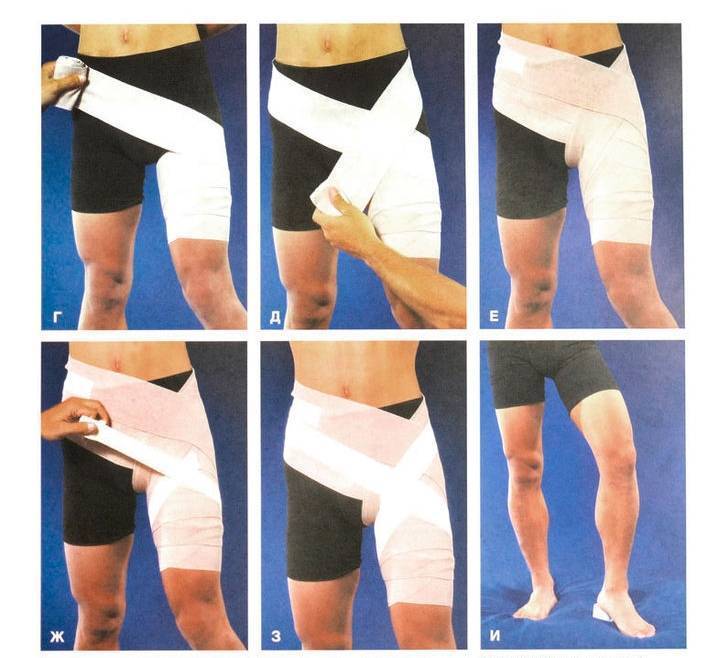
Травматологи назначают ношение воротников Шанца, подбирая их размеры индивидуально для пациентов. Для чего необходимо использование ортопедических приспособлений:
снижение интенсивности болевого синдрома;
исключение любой нагрузки на шейный отдел позвоночника;
увеличение расстояния между позвонками;
снижение риска неосторожного движения головой, увеличивающего микротравмирование;
улучшение кровообращения и микроциркуляции в области шеи.
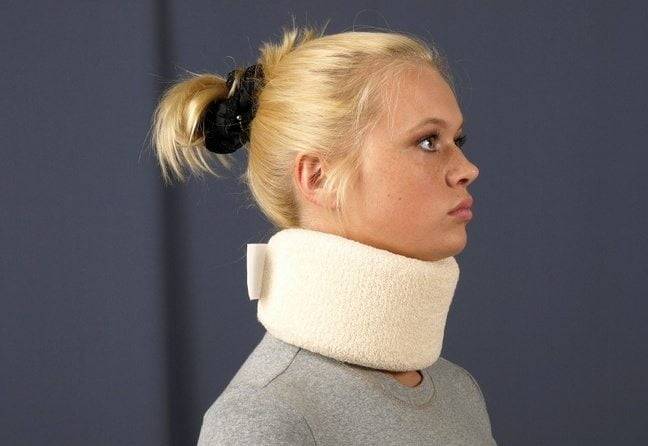 Воротник Шанца.
Воротник Шанца.
Применение фармакологических препаратов
Препаратами первого выбора в лечении растяжения мышц шеи становятся нестероидные противовоспалительные средства (НПВС). При острых болях используются таблетки, драже, капсулы — Ибупрофен, Нимесулид, Мелоксикам, Кеторолак, Кетопрофен. Они обязательно комбинируются с ингибиторами протонной помпы (Омепразол, Пантопразол, Эзомепразол) для предупреждения поражения слизистой желудка. Для устранения умеренных болей с первого дня терапии назначаются НПВС в виде гелей и кремов:
- Нурофен;
- Найз;
- Долгит;
- Финалгель;
- Кетонал.

В лечении растяжений хорошо зарекомендовал себя гель Индовазин, в состав которого входит венопротектор троксерутин и НПВС индометацин. Препарат включают в терапевтические схемы для подавления выраженности болевого синдрома, уменьшения температуры в патологическом очаге, снижения отечности воспалительного характера, быстрого устранения гематом.
Для рассасывания синяков применяются также гели Троксевазин, Троксерутин, Лиотон, Гепариновая мазь.
Если разрывы волокон спровоцировали мышечные спазмы, то пациентам назначаются миорелаксанты Мидокалм, Сирдалуд, Баклофен. Лекарственные средства расслабляют скелетную мускулатуру, одновременно избавляя человека от боли и тугоподвижности.

При серьезном травмировании используются хондропротекторы Терафлекс, Структум, Хондроксид. Прием препаратов в течение 2-3 месяцев способствует регенерации мышечных тканей, устранению дискомфортных ощущений, отечности, гиперемии.
После купирования воспалительного процесса (примерно на 3-4 день лечения) используются средства для локального нанесения с согревающим эффектом. Это Випросал, Апизартрон, Наятокс. Их активные ингредиенты стимулируют приток крови к поврежденным мышцам, ускорение метаболических и регенерационных процессов.
Лечение растяжений у врача
Если вы подозреваете перелом, если боль и отек выражены значительно или под кожей образовалась большая гематома, а также при повреждениях у пожилых людей, желательно обратиться к врачу в первые часы после травмы. Причем чем быстрее, тем лучше.
Позднее обращение к врачу при тяжелых растяжениях, сопровождающихся разрывом связок, делает неэффективным консервативное лечение, вынуждает прибегать к операции. Если вдруг, помимо растяжения, имеется перелом, то постепенно нарастающий отек будет мешать хирургу восстановить правильное положение костей и хорошо зафиксировать конечность. Здесь время играет против нас, усложняет лечение.
При растяжении вы можете посетить хирурга в поликлинике или добраться до травмпункта. В обоих учреждениях вас должны обслужить без записи: в травмпунктах в принципе оказывают срочную помощь, а при посещении поликлиники нужно будет уточнить в регистратуре, что вы обращаетесь по «острой боли». В травмпункте вам сразу смогут провести рентген поврежденной области. В поликлинике не всегда есть рентгеновский аппарат. Если состояние не позволяет самостоятельно добраться до врача, вызовите скорую помощь.
Врач поможет обезболить место травмы и порекомендует лекарства, которые вы сможете принимать самостоятельно. Обычно при сильной боли рекомендуется принимать парацетамол. Если он не помогает, может потребоваться специальное обезболивающее, отпускаемое по рецепту. Врач также может назначить нестероидный противовоспалительный препарат (НПВП) в форме крема или геля, например, кетопрофен. Следует наносить его на место растяжения и сразу после этого мыть руки.
Кетопрофен повышает светочувствительность кожи. Во время лечения и в течение двух недель после этого следует избегать контакта этих участков кожи с прямыми солнечными лучами или искусственным освещением (например, в соляриях). НПВП для приема внутрь (например, ибупрофен в таблетках) также помогают снять отек и воспаление.
Что может произойти при отсутствии лечения
Самая распространенная ошибка, которую совершает пострадавший — прогревание травмированной области. Повышение температуры в разорванных мышцах становится причиной укрупнения воспалительного отека. Он распространяется на здоровые ткани, сдавливает чувствительные нервные окончания, провоцирует усиление болей. Что еще нельзя делать при растяжении мышц на ноге:
- пытаться устранить болезненные ощущения употреблением алкогольных напитков;
- массировать, растирать ногу, вращать стопой, приподниматься на носках или опускаться на пятки.
Пострадавший нередко совершает ошибку, отказываясь от медицинской помощи. Неправильное сращение волокон становится предпосылкой для более частых повреждений тканей, но уже при сниженных нагрузках. Уменьшается и функциональная активность суставов, что приводит к развитию дегенеративно-дистрофических заболеваний.
№ 2. Профилактика вывихов: что вы можете сделать?
Вывих – это смещение костей в суставе относительно друг друга. Травма не представляет серьезной опасности для здоровья, но также может в будущем навредить суставам. Из-за неправильного расположения костей хрящевые поверхности подвергаются дополнительной нагрузке и быстрее истираются. На них образуются трещины, при соприкосновении возникает боль.
Чтобы максимально снизить риски вывихов, следуйте таким советам:
- не занимайтесь травмоопасными видами спорта, например футболом, который чаще всего провоцирует у игроков вывихи;
- каждый день делайте разминку и занимайтесь укреплением мышц и связок;
- подберите обувь на жесткой подошве и откажитесь от домашних тапочек, которые не обеспечивают устойчивости;
- тренируйте устойчивость и координацию, необходимые для профилактики вывихов, с помощью прыжков на скакалке;
- если у вас произошла травма, не вправляйте вывих самостоятельно.
Любая травма – это повод обратиться за помощью к ортопеду или травматологу
Профилактика
Чтобы уменьшить риск повторной травмы или изначально снизить шанс растяжения связок колена, занимаясь спортом, придерживайтесь следующих правил:
- Используйте средства защиты коленных суставов: носите специальную экипировку, предназначенную для занятий конкретным видом спорта.
- Всегда надевайте на тренировки удобную спортивную обувь на пружинящей подошве.
- Укрепляйте мышцы ног, выполняя специальные упражнения.
- Занимаясь силовыми тренировками – наращивайте нагрузку постепенно. Пользуйтесь рекомендациями только опытных инструкторов.
Теперь, зная о причинах и последствиях растяжения связок коленных суставов, вы научитесь избегать травмоопасных ситуаций, а в случае чего – сможете оказать первую помощь себе и окружающим.
Владелец и ответственный за сайт и контент: Афиногенов Алексей.
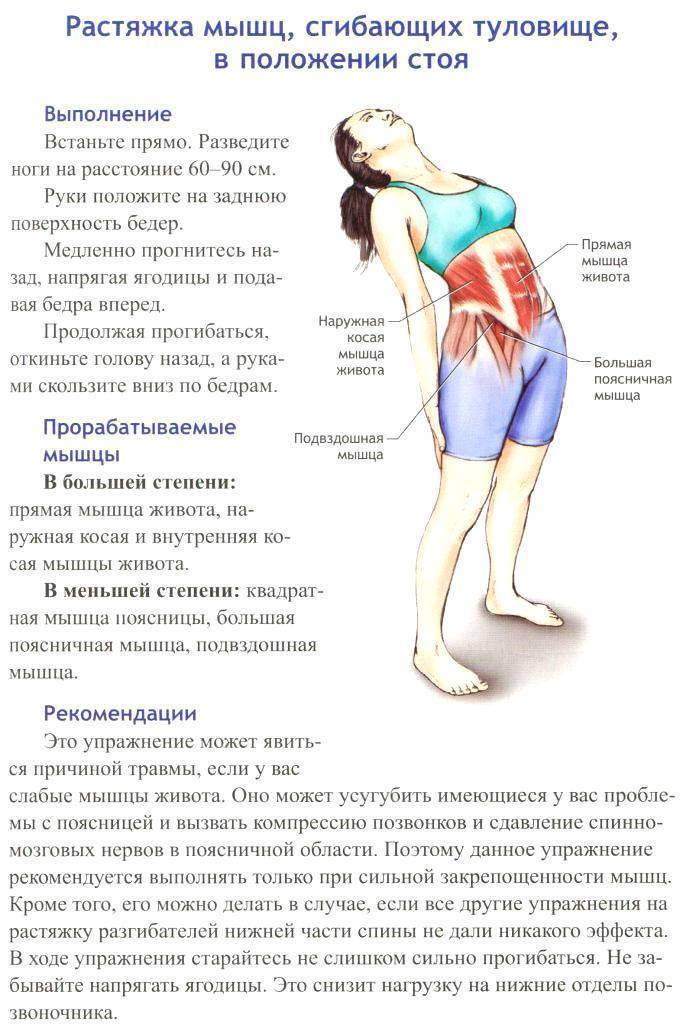
Причины растяжения мышц и связок спины
- Спортивные тренировки. При резком увеличении нагрузки неподготовленные мышцы и связки нередко травмируются. Риск повышается, когда спортсмен пренебрегает разминкой перед упражнениями – неразогретые ткани подвержены растяжению куда сильнее;
- Подъём тяжестей. В группе риска не только строители и грузчики, постоянно работающие с тяжёлыми весами, но и люди, для которых это разовая нагрузка. Последнее даже опаснее, ведь неподготовленный организм продавца, переносящего тяжёлую коробку, или огородника, поднимающего ведро с картошкой, с большей вероятностью не справится с перенапряжением. Особенно опасен подъём тяжестей с неправильным положением спины: если человек сгибает поясницу, вероятность травмы значительно увеличивается;
- Длительная статичная работа. Многие профессии предполагают работу в анатомически неправильном положении. Во время наклейки обоев или покраски волос другого человека мастер стоит в неудобной позе, что сильно перенапрягает мышцы спины и может стать причиной травмирования.
Особенно высок риск при переохлаждении: когда мышцы остывают, любое резкое движение может вызвать травму.
Что такое растяжение связок?
Растяжение связок – это повреждение плотных и эластичных образований из соединительной ткани (связок), которые соединяют кости. Притом, что связками называют волокна, соединяющие кость и кость, а сухожилиями – волокна между костью и мышцей, преимущественно растяжения связок отождествляют с растяжением сухожилий.
Растяжение связок обычно случаются при резких, превышающих нормальную амплитуду, движениях в суставе. Растяжение же сухожилий чаще всего случается в результате скручивающих движений в полусогнутом состоянии сустава. Например, частичный разрыв сухожилий лодыжки нередко встречается у баскетболистов и футболистов при резком вращательном движении. В бодибилдинге и пауэрлифтинге частичные разрывы возникают при поднятии больших тяжестей и резких движениях, на фоне неподготовленного сухожильного аппарата.
Отличаясь тяжестью, любые растяжения представляют собой разрыв связки:
- микроскопических составляющих, и тогда это легкая форма растяжения;
- коллагеновых волокон, и тогда это средняя форма растяжения;
- всей связки или большей ее части и тогда это тяжелая форма растяжения.
Связки отличаются высокой регенеративной способностью, за счет чего их сращение высоковероятно при минимальном наборе медицинских манипуляций. Легкие же формы растяжений и вовсе проходят бесследно, не требуя особого лечения.
Чаще всего растяжению подвергаются связки голеностопного и коленного суставов, плеча и пальцев. Курс лечения в среднем составляет 3-5 недель, а на полное восстановление может понадобиться и до 9 недель. Когда повреждение касается сухожилий, может возникнуть необходимость в тщательных обследованиях и восстановительных процедурах, иногда имеют место быть и оперативные вмешательства.
Как можно облегчать боль
В области поясницы хорошо развита система кровоснабжения и ткани получают в достаточном количестве белки и питательные вещества, способствующие заживлению микротравм. В ситуации, когда отмечается выраженная клиника, может применяться медикаментозное и другое лечение:
- таблетированные формы любого обезболивающего препарата, а также лекарства из группы НПВС;
- противовоспалительные средства системного действия;
- миорелаксанты для борьбы со спазмом, который может усиливать боль;
- местные средства, например мази и гели, способные облегчать болевые ощущения и снимать отек . Например, в качестве первой помощи можно использовать «Найз Активгель»*;
- мануальная терапия для улучшения кровообращения и нормализации подвижности;
- холодные компрессы и тепловая терапия. Холод может помогать уменьшать отек и воспаление, тепло – улучшать кровообращение и ускорять заживление.
Через 2 недели после растяжения рекомендуется начинать двигаться. Если слишком долго беречь ткани, то они могут ослабевать и в будущем даже минимальная растяжка может стать причиной травмы .
Физиотерапевтические процедуры и ЛФК
В терапии растяжений применяется электростимуляция. Так называется процедура, во время которой на травмированные мышцы производится воздействие импульсами электрического тока. В патологических очагах ускоряется кровообращение, нормализуется микроциркуляция, улучшается обмен веществ. С первых дней лечения используется электрофорез с анестетиками, анальгетиками, хондропротекторами, растворами кальция, витаминами группы B. Под действием электрических импульсов молекулы лекарственных средств проникают в самые глубоко расположенные поврежденные ткани, ускоряя их восстановление. Пациентам также могут быть рекомендованы следующие лечебные процедуры:
- УВЧ-терапия;
- магнитотерапия;
- лазеротерапия;
- озокеритотерапия;
- парафинотерапия.
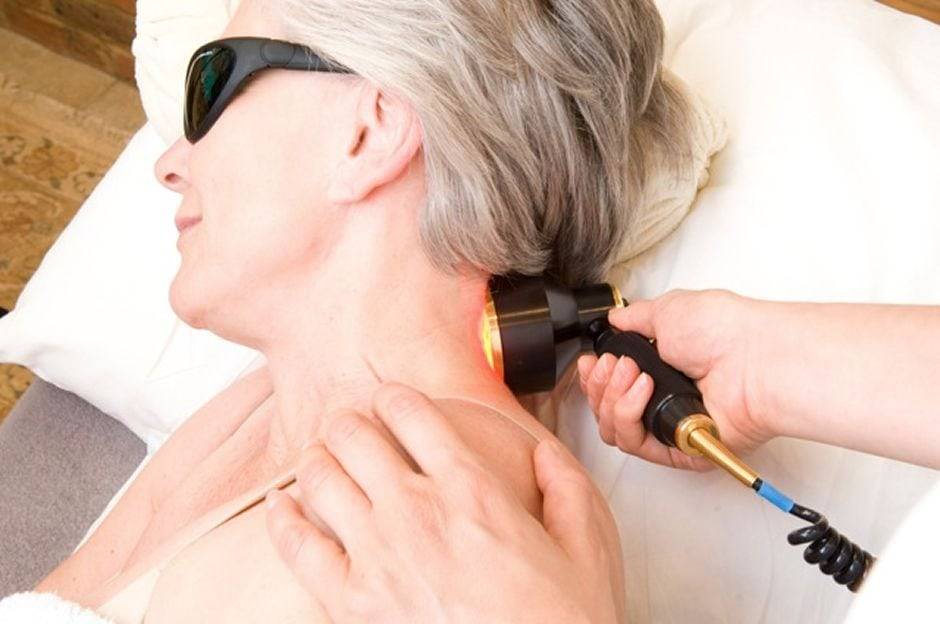 Лечение растяжения мышц шеи лазером.
Лечение растяжения мышц шеи лазером.
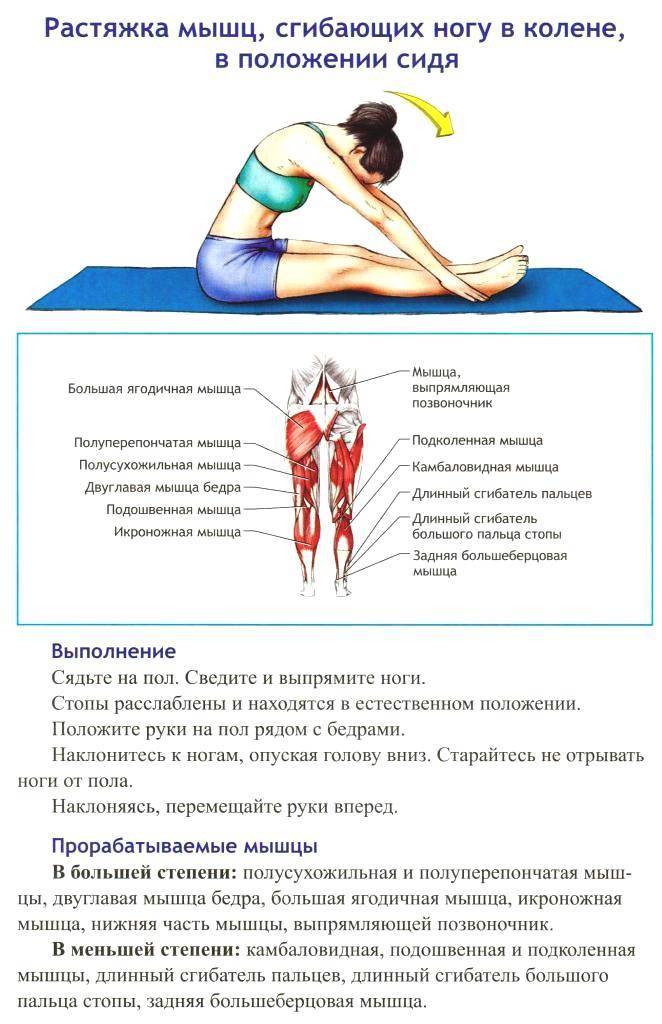
На этапе реабилитации показан массаж — классический, точечный, баночный. Во время сеанса происходит укрепление мышечного каркаса за счет стимуляции кровоснабжения тканей кислородом и питательными веществами. В лечении растяжений практикуются иглоукалывание, мануальная терапия, гирудотерапия (использование медицинских пиявок). Пациентам рекомендуют ежедневные занятия физкультурой для разработки шейного отдела позвоночника. Быстрому восстановлению травмированных мышц способствуют плавание, йога, лечебная гимнастика.
 Занятия йогой полезны для мышц шеи при растяжении.
Занятия йогой полезны для мышц шеи при растяжении.
Травматологи настоятельно рекомендуют обращаться за медицинской помощью, если в течение нескольких часов отек распространяется на здоровые ткани, а боль усиливается. Пережатие кровеносных сосудов и сдавливание нервных окончаний чреваты серьезными осложнениями. Только своевременное врачебное вмешательство может предупредить их возникновение.
https://youtube.com/watch?v=lOx_zuDL37s
Разновидности миалгии
В зависимости от характерных признаков, от причин возникновения, от развития болезненных ощущений и от места расположения миалгию подразделяют на типы:
Межрёберная миалгия. Может протекать без видимых причин. Возникает вследствие перенапряжения нервных окончаний и воспаления мышечной ткани, усиливается от резких движений, быстрых мышечных сокращений. Боль может проявляться с разной силой. И длится в течение трех–шести дней.
Эпидемическая миалгия или болезнь Борнхольма. Болевой синдром не проходит более семи дней. Эпидемическая миалгия развивается на фоне вирусной инфекции и при возникновении стрессовых ситуаций. Чувство боли поражает мышцы шейно-воротниковой зоны, верхних конечностей, области грудины и поясницы и сопровождается с усиленным выделением пота, повышением или резким снижением температуры.
Миофасциальная миалгия. Серьезные расстройства нервной системы с непроизвольным сокращением мышц приводят к сильной боли и длятся от четырнадцати дней и дольше.
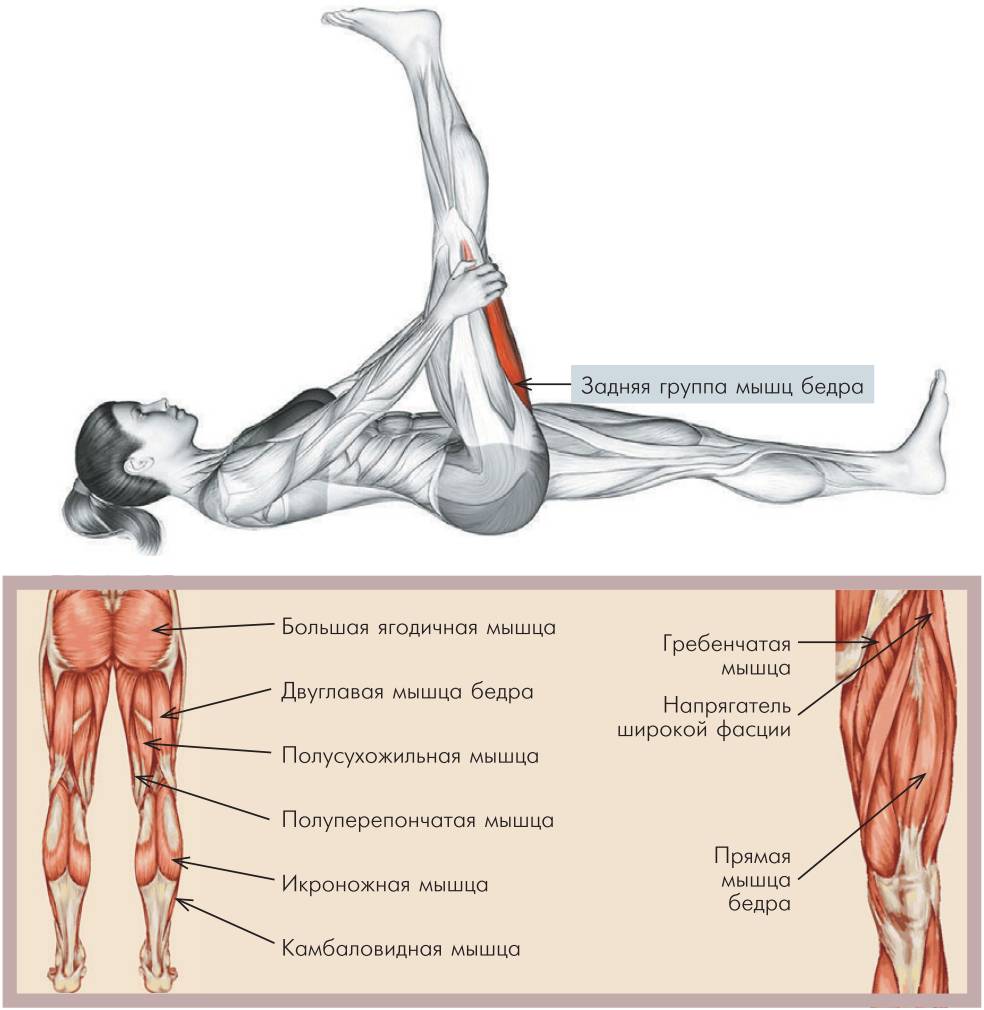
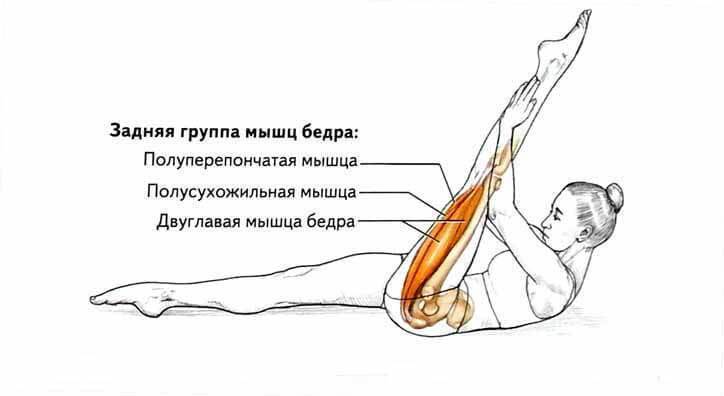
Классификация мышечных повреждений
Повреждения мышц классифицируются как повреждения
I, II или III степени. Это
зависит от количества поврежденных волокон, а также клинических данных и данных
инструментальной диагностики.
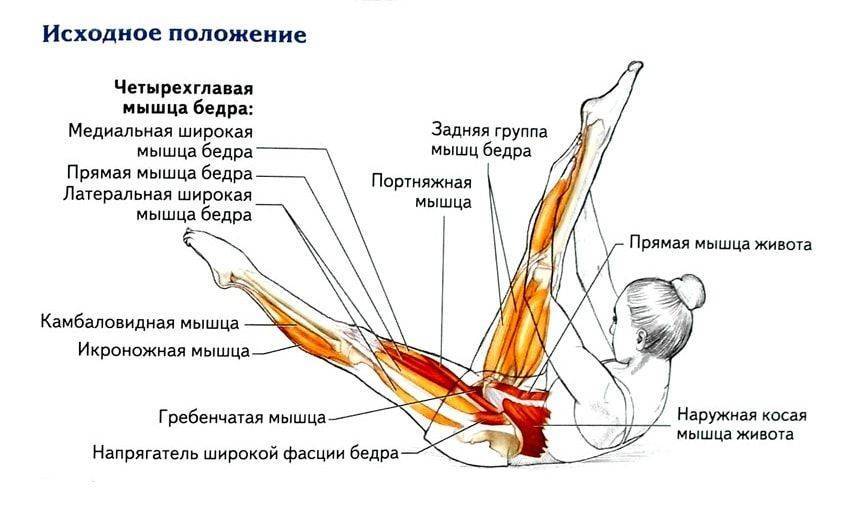
- Растяжения I степени (легкие) оказывают воздействие на ограниченное количество волокон в мышце. В этом случае отсутствует снижение силы мышцы и сохраняется полная активная и пассивная амплитуды движений. Боль или болезненность обычно ощущаются только на следующий день.
- При растяжениях II степени (средней тяжести) повреждается примерно половина мышечных волокон. Боль обычно сопровождается появлением отечности и снижением мышечной силы.
- Растяжения III степени (тяжелые) представляют собой полный разрыв мышцы. Это означает, что либо сухожилие оторвалось от брюшка мышцы, либо само брюшко мышцы разорвано на две части. Выраженный отек и боль, а также полная потеря функции характеризуют этот тип растяжения.