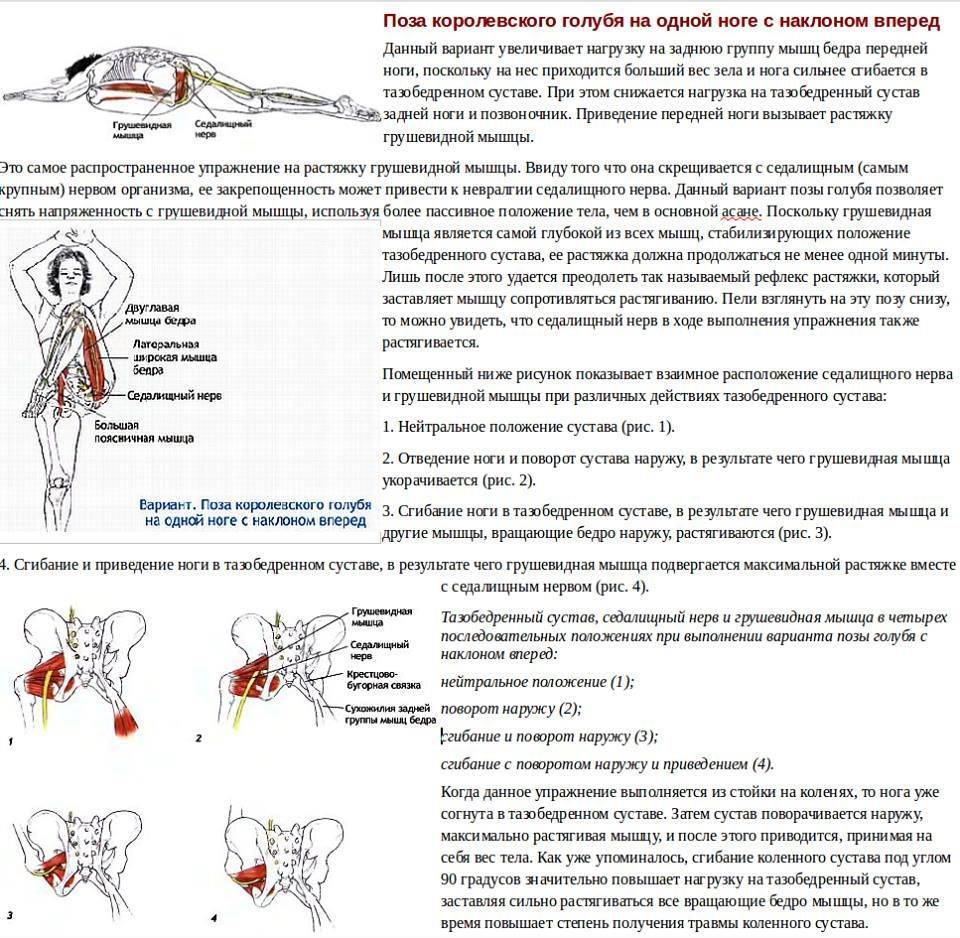
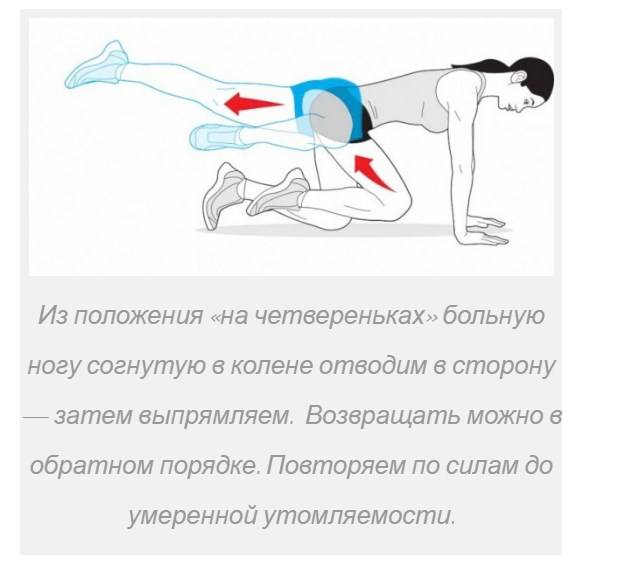
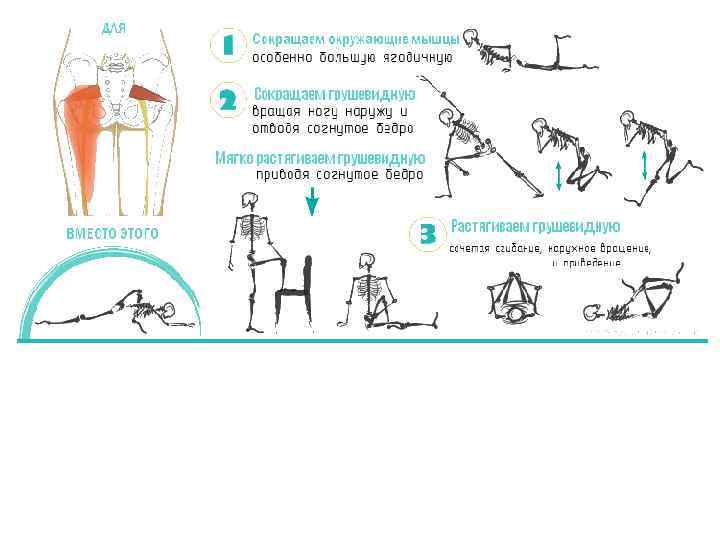
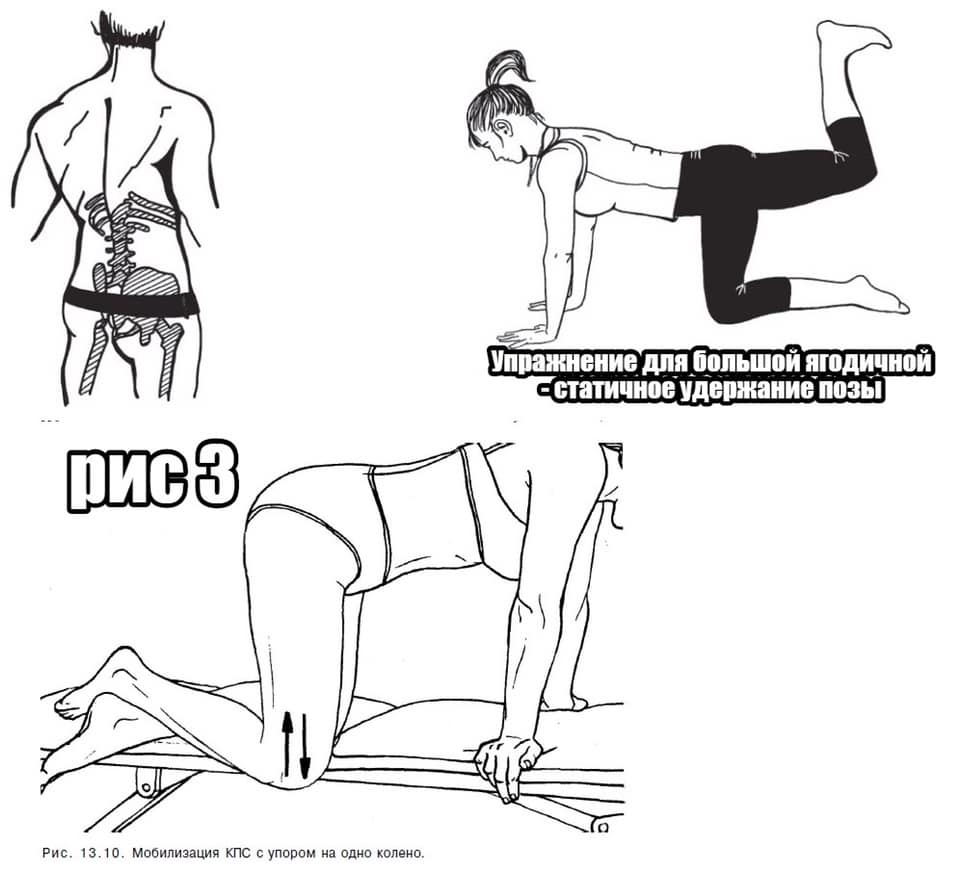
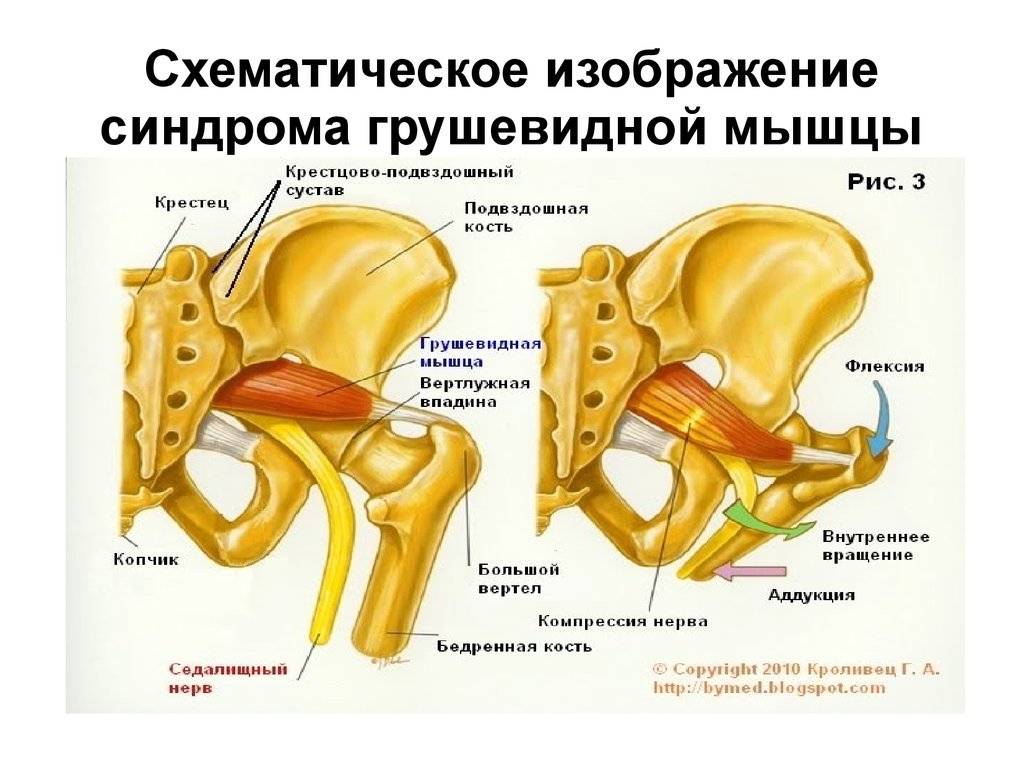
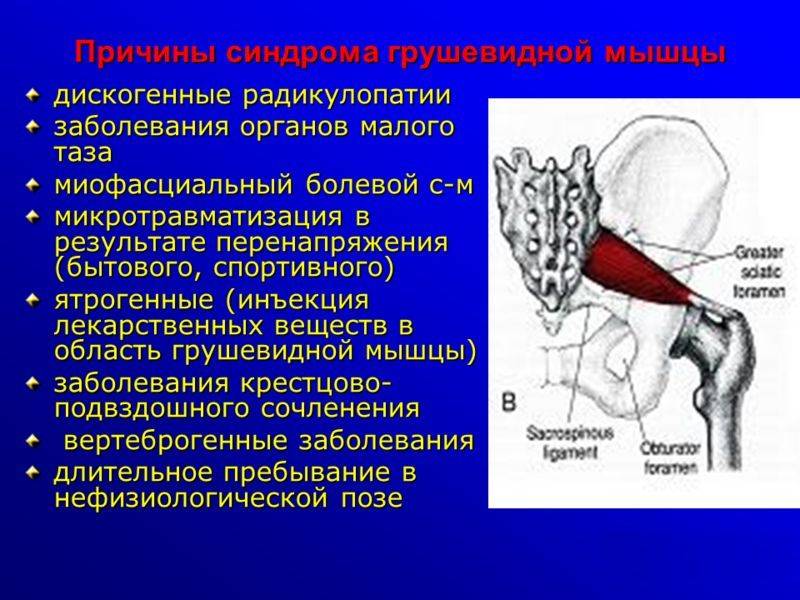
Показания к проведению блокады при воспалении грушевидной мышцы
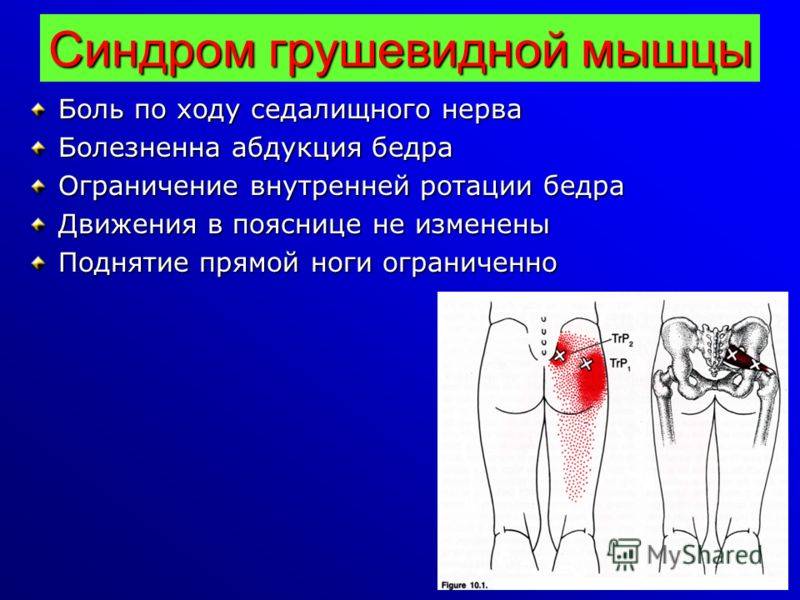
Основной симптом этой патологии – непрерывная боль в пораженной ягодице тянущего, ноющего характера, распространяющаяся на тазобедренный сустав. Боль усиливается в положении больного стоя, полуприседе и во время ходьбы, немного уменьшается в положении сидя с разведенными ногами или лежа.
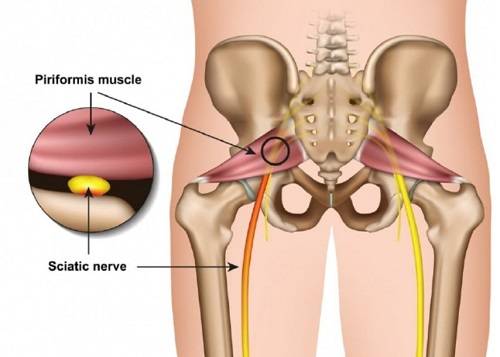
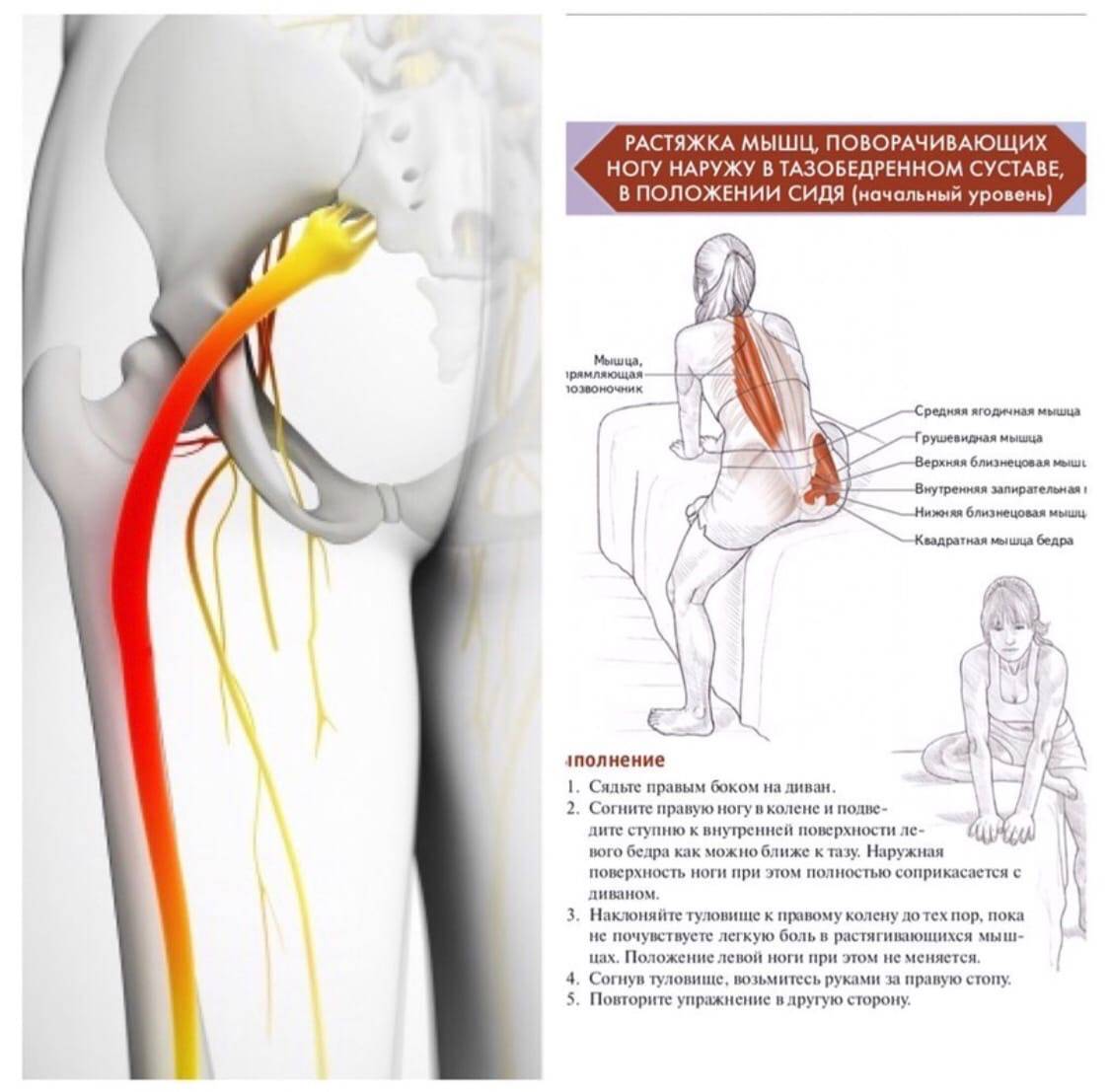
Сдавление спазмированными мышечными волокнами седалищного нерва проявляется болью пекущего или тянущего характера по задней поверхности нижней конечности до стопы, ощущением ее онемения, зябкости. У многих больных развивается перемежающаяся хромота – возникающая при длительной ходьбе, сопровождающаяся болевым синдромом, вынуждающая человека остановиться, сесть или прилечь отдохнуть.
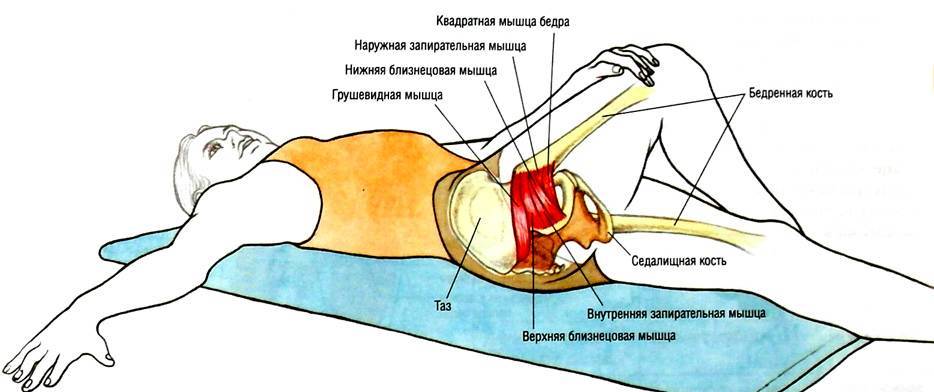
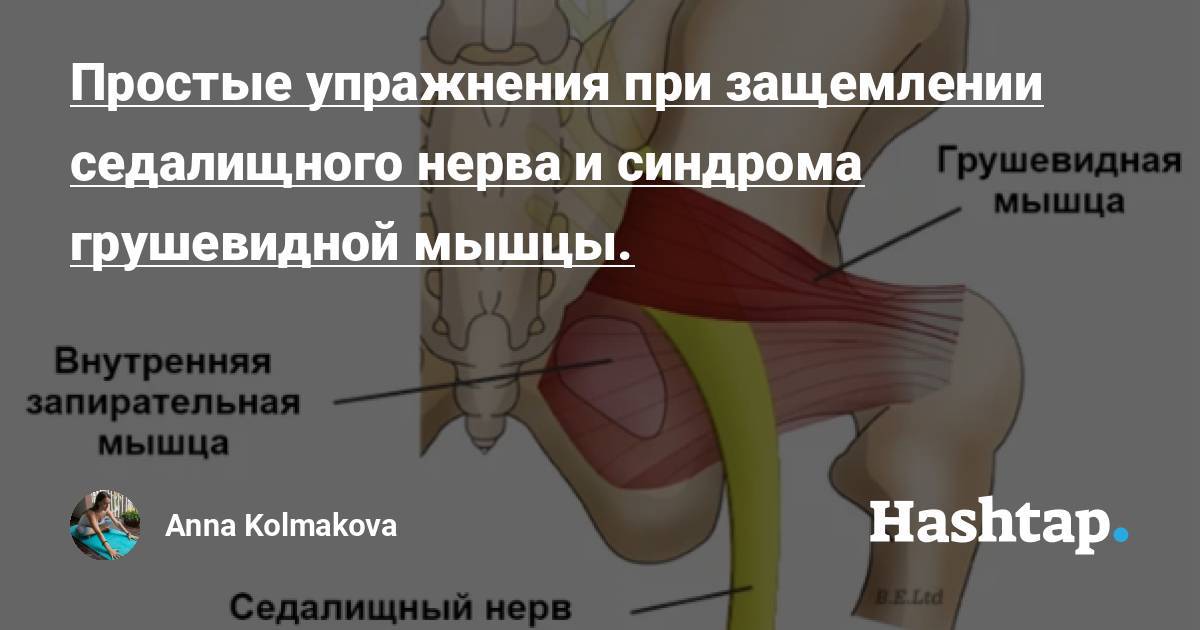
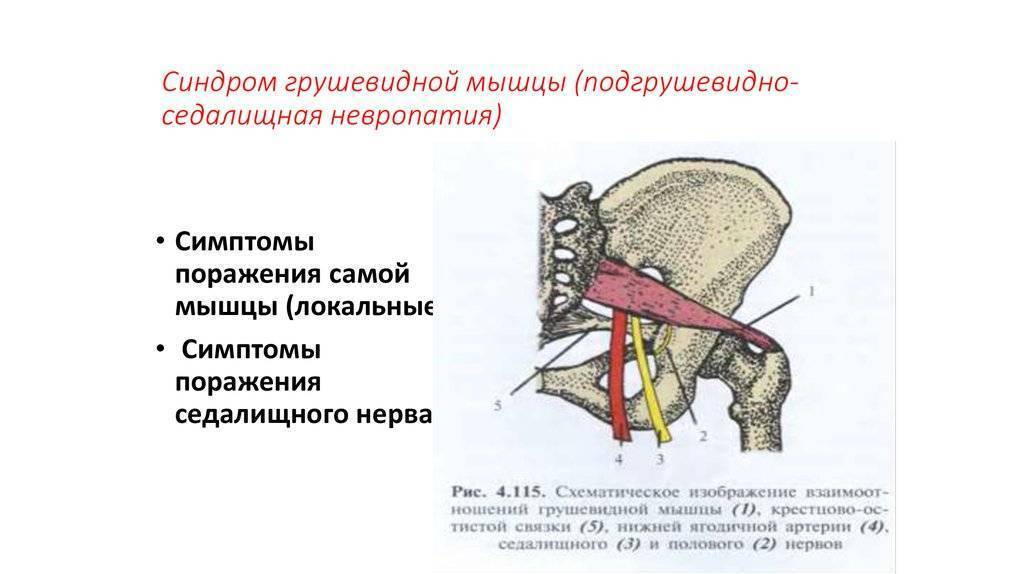
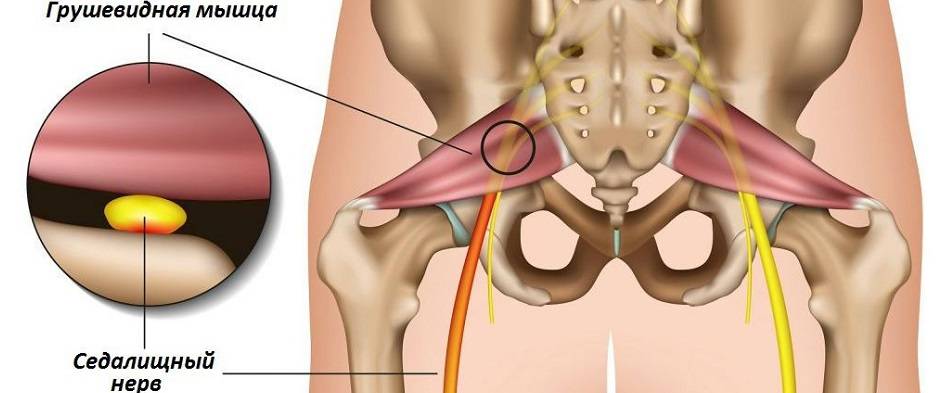
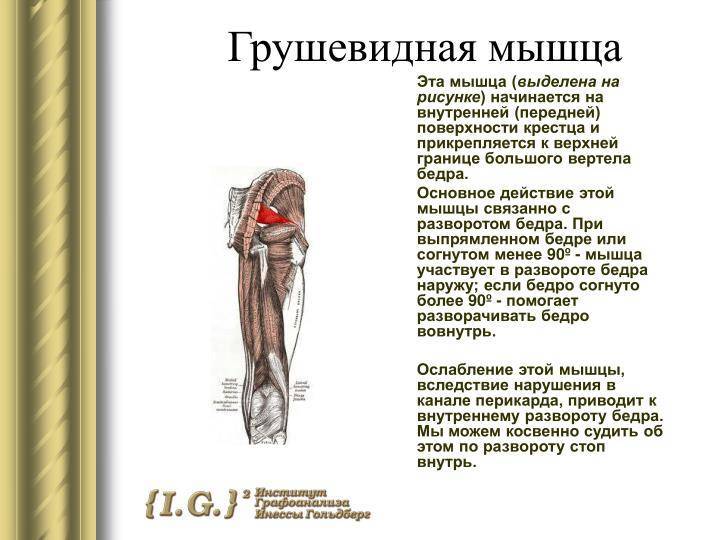
Мышца имеет вид равнобедренного треугольника. Берет начало от тазовой поверхности крестца на уровне 2-4 его позвонков, выходит из полости малого таза сквозь большое седалищное отверстие и крепится к большому вертелу бедренной кости. Основная функция мышцы – вращение наружу бедра с некоторым отведением.
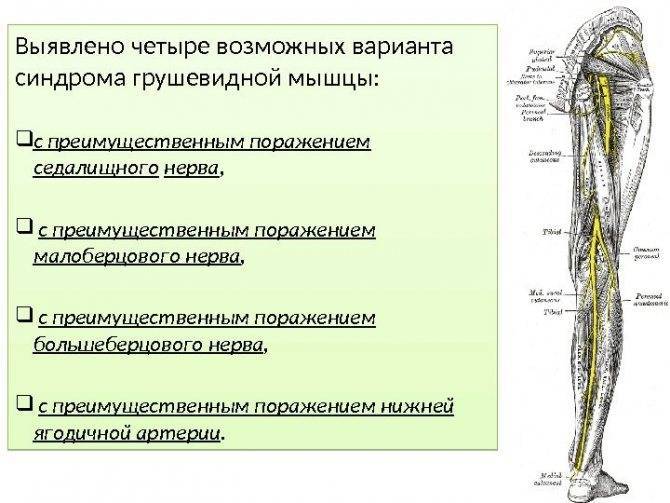
Под этой мышцей расположен седалищный нерв, выходящий из полости таза. Позади него лежит поверхность кости и связки.
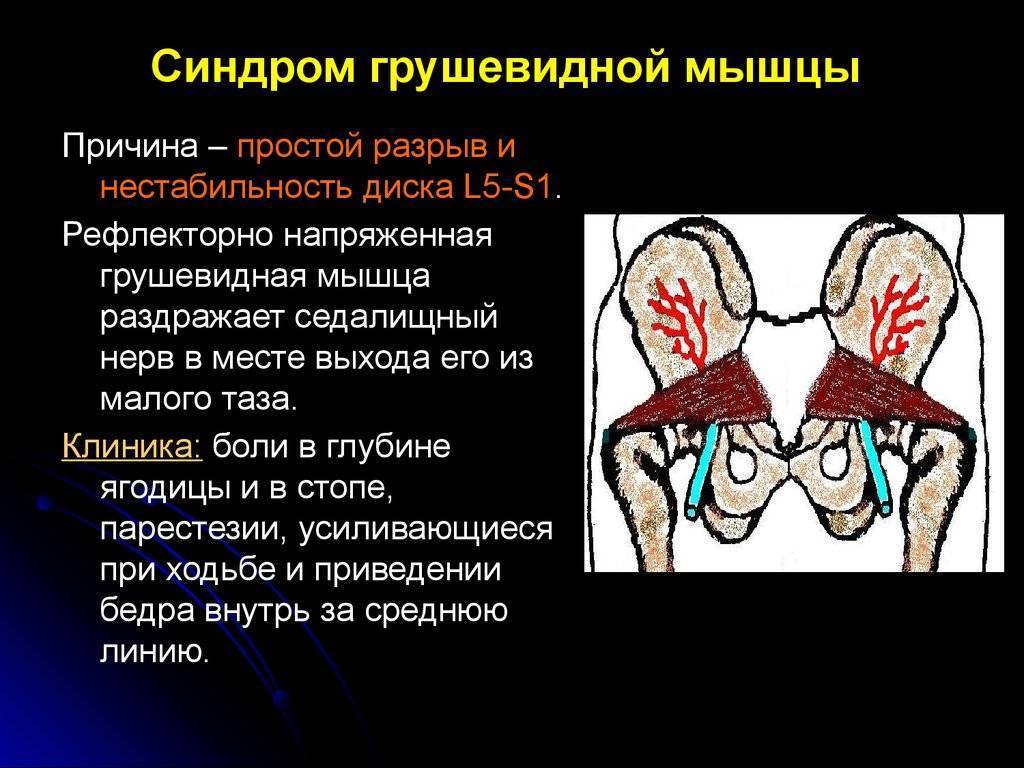
В некоторых ситуациях волокна мышцы чрезмерно напрягаются – спазмируются. Это приводит к ряду неприятных для больного симптомов, вынуждающих его обратиться за медицинской помощью. Сдавление спазмированной мышцей седалищного нерва вызывает воспаление нервных волокон, делает клиническую картину болезни еще более яркой, заметно ухудшает состояние пациента.
Симптомы синдрома грушевидной мышцы
О том, что у пациента имеет место синдром грушевидной мышцы и защемление седалищного нерва, в первую очередь свидетельствует болевой синдром в ягодично-крестцовой области. При этом боли могут носить ноющий, тянущий и постоянный характер. Их интенсивность повышается во время выполнения физических упражнений, ходьбы или изменения положения бедра. Чтобы минимизировать дискомфорт, специалисты советуют разводить конечности в стороны. Постепенно наряду с основными проявлениями могут наблюдаться прострелы, характерные для болезни седалищного нерва. Они распространяются от нижней части ноги до ягодичной зоны.
Со временем может развиться мышечный гипотонус в области голени и стопы. Нередко дает о себе знать синдром «болтающейся стопы». При этом на фоне сдавления сосудов проявляется осложнение — перемежающаяся хромота, утрата чувствительности в области пальцев, падение температуры в области конечности, изменение цвета кожи.
Запись на прием
- Клиника в Аннино +7 (495) 388-08-08 Варшавское шоссе, д. 154, к. 1
- Клиника УВТ на ВДНХ (Только УВТ) +7 (495) 388-08-08 ул. Академика Королева 8к1
Симптомы Синдрома грушевидной мышцы:
Проявлениями синдрома грушевидной мышцы могут быть следующие симптомы:
• Боль в ягодичной области, жгучего или ноющего характера, отдающая по задней поверхности бедра и голени.• Слабость в стопе или голени (пациент не может согнуть ногу).• Чувство онемения по наружному краю голени и стопы.• Изменение цвета кожных покровов (бледность или «синюшность»).• Сухость кожных покровов пациента.• Возможно чувство зябкости в пораженной конечности.• Судороги в пораженной конечности, вплоть до перемежающейся хромоты.• Приведение бедра (сведение ног вместе) приводит к болевому синдрому.
Это заболевание носит доброкачественный характер и достаточно успешно лечится. Оно возникает, в основном, при длительной физической нагрузке на фоне дегенеративного (остеохондроз) поражения позвоночника
Поэтому Ваше внимание должно быть направлено на то, чтобы этот процесс не прогрессировал и лечение начиналось как можно раньше
Причины развития дисфункции тазового дна
Причины дисфункции тазового дна (ДТД) недостаточно изучены. Конкретные провоцирующие события как этиология ПТД, не установлены. Правда, факторов, способствующих нарушению мышечной системы таза, достаточно много:
- Симптомы гипертонуса, связанные с затруднениями мочеиспускания и дефекации, могут приводить к нарушению опорожнения кишечника/мочевого пузыря. Некоторые стараются избегать походов в туалетные комнаты вне дома, кишечник и мочевой пузырь находятся в состоянии напряжения. Такой неправильный образ жизни способствует изменениям мышечных структур органов.
- Диссинергическая дефекация может начаться в детстве.
- Хирургическая или акушерская травма может привести к мышечной боли с гипертонусом тазового дна.
- Сексуальное насилие часто связано с хронической тазовой болью.
- Осанка, походка и скелетная асимметрия могут способствовать тазовой мышечной боли.
- Дегенеративное нервно-мышечное заболевание, повреждение спинного мозга, травма нижней части спины или хирургическое вмешательство могут приводить к дисфункции.
- Диспареуния из-за атрофического вагинита или вульводиния могут способствовать усиленному сокращению мышц, что приводит к тазовой боли.
- Синдром раздраженного кишечника, эндометриоз, интерстициальный цистит, висцеральные синдромы, вызывающие боли.
- Симптомы ДТД часто взаимосвязаны между урологическими, гинекологическими и колоректальными болезнями. Любое из них может осложняться дисфункцией, и наоборот, ДТД становится причиной этих болезней.
- Миорелаксанты, наркотики, альфа-блокаторы, блокаторы кальциевых каналов и метилдопа усиливают расслабление гладких и скелетных мышц, что может способствовать недержанию мочи. Антигистаминные и антихолинергические средства имеют неблагоприятные эффекты, приводящие к нерешительности и задержке мочи.
Дополнительные факторы, способствующие болезни, включают преклонный возраст, ожирение, деторождение и гистерэктомию.
В чем суть синдрома грушевидной мышцы?
Под этим термином понимают совокупность болей, которые появляются в зоне ягодиц. Синдром грушевидной мышцы МКБ-10 относится к группе G57.0 Поражение седалищного нерва.
Появление болезнибывает обусловлено самыми разными факторами – патологиями тазовых органов или неудачным уколами. Вне зависимости от причины нарушения у человека возникают сильные боли в ягодицах, которые поражают и ноги.
Грушевидная мышца по МКБ-10помогает отводить бедро и восстанавливать его в исходном положении. В начале движения она предохраняет бедро от ротации и отвечает за его качание.
В 90 % ситуаций седалищный нерв выходит из тазовой полости под грушевидной мышцей в направлении ягодиц, а в 10 % –идет сквозь нее.
Если грушевидная мышца уплотняется, есть риск сдавленности седалищного нерва. Это провоцирует возникновение интенсивного болевого синдрома.
Методы диагностики
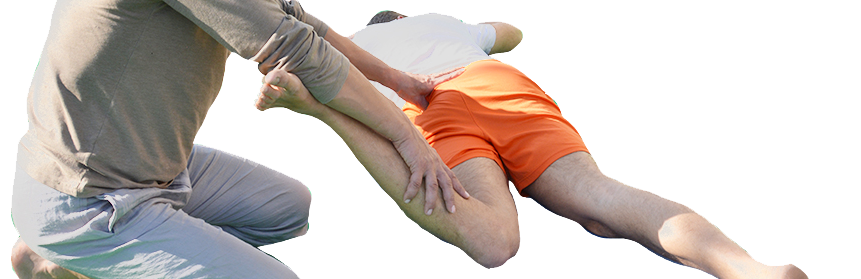
Важно дифференцировать патологию с седалищной нейропатией и глубоким залеганием грушевидной мышцы. Для этого проводятся клинические тесты
Базовыми являются:
Консультация невролога со сбором анамнеза и определением неврологического статуса. Отмечается болезненность при пальпации крестцово-подвздошного соединения и вентромедиальной поверхности большого вертела. Спровоцировать дискомфорт можно рядом тестов:
- Попытка поднять колено в положении на здоровом боку.
- Пассивный поворот бедра внутрь.
- Активная внутренняя ротация согнутого бедра.
- Наклон туловища вперед с прямыми ногами.
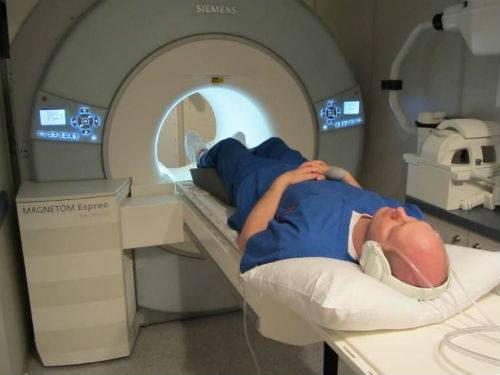 Инструментальная диагностика включает оценку состояния мускулатуыног и проводимости седалищного нерва. Для этого используется электронография. Для установления тазовой асимметрии, травм, новообразований злокачественной природы необходима рентгенография костей таза, УЗИ органов малого таза, МРТ и КТ позвоночника. Посмотреть адреса диагностических центров столицы и уточнить стоимость назначенных процедур легко через «Единый центр записи на МРТ/КТ/УЗИ в Москве».
Инструментальная диагностика включает оценку состояния мускулатуыног и проводимости седалищного нерва. Для этого используется электронография. Для установления тазовой асимметрии, травм, новообразований злокачественной природы необходима рентгенография костей таза, УЗИ органов малого таза, МРТ и КТ позвоночника. Посмотреть адреса диагностических центров столицы и уточнить стоимость назначенных процедур легко через «Единый центр записи на МРТ/КТ/УЗИ в Москве».
Дополнительно может понадобиться консультация онколога, вертебролога, гинеколога, уролога
При постановке диагноза важно различать синдром грушевидной мышцы с пояснично-крестцовым плекситом, корешковым синдромом при межпозвоночной грыже, токсическим поражением седалищного нерва. Если патология сопровождается перемежающейся хромотой, надо исключить:
- Облитерирующий эндартериит нижних конечностей.
- Облитерирующий атеросклероз.
Прогноз при миофасциальном синдроме
Современная медицина не может полностью вылечить МФБС. Однако ее возможностей достаточно для того, чтобы с помощью комплексной терапии перевести триггерные точки в стабильное латентное состояние.
Для того, чтобы избежать рецидивов, надо исключить факторы, которые провоцируют перегрузку мышц:
- меньше работать в сидячем положении, а если это невозможно – не забывать про перерывы и выполнять комплексы упражнений;
- следить за весом;
- правильно питаться;
- не перенапрягаться – это касается и физических нагрузок, и психоэмоционального состояния;
- своевременно лечить заболевания опорно-двигательного аппарата и внутренних органов.
Патогенез
Узкой частьюгрушевидная мышца фиксируется на большом вертеле бедренной кости, а широкой – прикреплена к крестцу. Она отвечаетза внешнюю ротацию и помогает отводить бедро внутрь. Эта часть мышечных тканей проходит через седалищное отверстие. В этой зонерасполагаются нервы и сосуды.
Вследствие постоянного сокращения мышечныхтканей уменьшаются размеры подгрушевидного отверстия. Как следствие,сосуды и нервы сдавливаются. Прежде всего страдает седалищный нерв, что влечет сильный болевой синдром.
Помимо этого, сдавливание сосудов нарушает кровообращение в нервном стволе. Это считается дополнительным фактором в развитии ишиалгии.
Симптомы воспаления нерва
Вне зависимости от причины недомогания, внешние признаки имеют много общего. Какие симптомы указывают на ишиалгию. Обычно это боль в области седалищного нерва.
Характеристика болей
Локализация. Чаще всего болит только одна нога или нижняя половина тела, а с другой стороны чувствуется небольшое онемение и покалывание. Редко болят обе ноги, так случается в случае сильного защемления. Боли очень сильные, обращение к врачу обязательно.
Интенсивность. Могут иметь различную интенсивность, все зависит от степени сжатия волокон и их воспаления. На начальном этапе заболевания болевые симптомы слабые и легко переносимые, купируются обыкновенными анальгетиками.
Если меры по устранению причины не принимаются, то воспалительный процесс усиливается, увеличивается по площади и поражает новые участки нервных волокон. При любых нагрузках боли возрастают. Такая клиника наблюдается не только при поднятии тяжестей, но и при обыкновенном чихании, кашле или смехе. В дальнейшем неприятные ощущения нарастают, во время сна усиливаются, не дают заснуть. Ночью приходится просыпаться и изменять позу для уменьшения синдромов. В самых тяжелых случаях боли блокируют любые движения, только в состоянии покоя немного затихают.
Какие структуры могут воспаляться в ягодице?
В области ягодицы могут воспаляться следующие ткани:
Кожный покров. Иногда к болям в ягодичной области могут приводить гнойные инфекции кожи. Нарушение целостности кожи ягодичной области может приводить к проникновению болезнетворных микроорганизмов (чаще всего речь идет о стафилококках и стрептококках) в сальные и потовые железы, а также волосяные фолликулы (стержень волоса). Фурункул является наиболее частой из таких патологий. При данном заболевании происходит поражение волосяного стержня и окружающих его тканей с образованием гнойного стержня. Наиболее выраженные боли наблюдаются на 3 – 4 сутки, когда в зоне стержня фурункула происходит гнойное расплавление тканей (некроз). Также боль может возникать и при эктиме. Данная пиодермия (поражение кожи гноеродными бактериями) характеризуется появлением на коже пузырька с гнойным содержимым. В дальнейшем гнойник разрешается с образованием язвочки, которая может доставлять дискомфорт в виде болевых ощущений. Подкожно-жировая клетчатка также может воспаляться и приводить к панникулиту. При панникулите происходит поражение жировой клетчатки и ее замещение на соединительную ткань. В некоторых случаях при данном заболевании образуются довольно крупные бляшки и инфильтраты, которые могут сдавливать кровеносные сосуды и нервы, что проявляется сильной болью. Синовиальные сумки. В некоторых случаях после неправильно выполнения внутримышечных уколов в ягодичной области могут возникать разлитые гнойные поражения синовиальных сумок
Именно поэтому так важно проводить инъекции в наружный верхний квадрант ягодицы. Наиболее часто нагнаивается большая сумка седалищного бугра и сумки, которые расположены между задней поверхностью крестцовой кости и кожей
Мышцы. Воспаление мышц ягодичной области также может становиться причиной возникновения болевого синдрома. Так, например, травма ягодичной области или неудачная внутримышечная инъекция может приводить к патологическому напряжению грушевидной мышцы, которая, в свою очередь, способна сдавливать седалищный нерв и вызывать ишиас. Сухожилия сустава могут воспаляться при травме или значительной физической нагрузке на нижние конечности. Главным симптомом трохантерита (воспаление сухожилий бедра) является боль, которая возникает в области галифе – на наружной поверхности ягодичной области. Боль обычно усиливается днем, при ходьбе и практически полностью стихает при отсутствии движения. Седалищный нерв. Ишиас или воспаление седалищного нерва возникает при сдавливании данного нерва, какими-либо тканями. Симптомы ишиаса зависят от степени сдавливания нервной ткани, а также участка, на котором это сдавливание происходит. Нередко ишиас проявляется острой болью в ягодичной области, которая несколько усиливается во время сидения. Иногда во всей ноге возникает чувство покалывания, онемения или жжения. Стреляющая боль может возникать во время попытки встать со стула. В начале заболевания симптоматика не особо выражена, но при прогрессировании приступы боли учащаются. Тазобедренный сустав может воспаляться как в результате прямой травмы и заноса болезнетворных микробов в сустав (падение на острый предмет), так и вторично – при заносе микробов из другого очага гнойной инфекции. Инфекционный артрит (воспаление сустава) приводит к сильнейшим болям в суставе, что делает невозможным движения в нем. При вывихе бедренной кости, трещине или переломе также возникает крайне сильная боль в суставе. Костная ткань. Иногда костная ткань и другие ткани тазобедренного сустава могут поражаться туберкулезной инфекцией. В этом случае боль в начале заболевания невыраженная, но по мере разрушения тканей сустава она может значительно усиливаться. Также костная ткань может подвергаться гнойно-некротическому поражению (остеомиелит). В этом случае болевой синдром является одним из основных симптомов.
Лечение
Применяется комплексный подход, нацеленный на то, чтобы устранить патологическое мышечное напряжение. При вторичном синдроме врачи сосредотачиваются на лечении основного заболевания.
Консервативная терапия
Для купирования боли и перевода активных точек в латентное состояние рекомендуются:
- влажное горячее обертывание пораженной зоны;
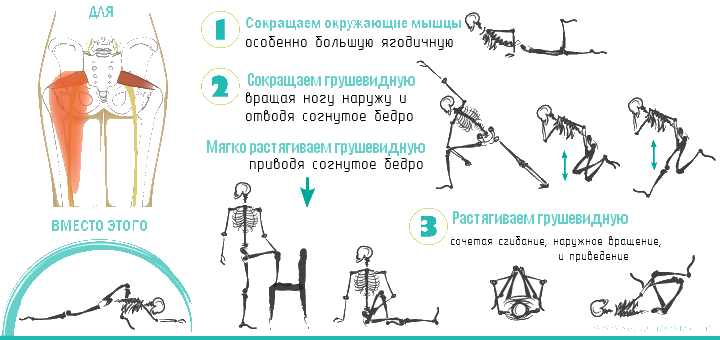
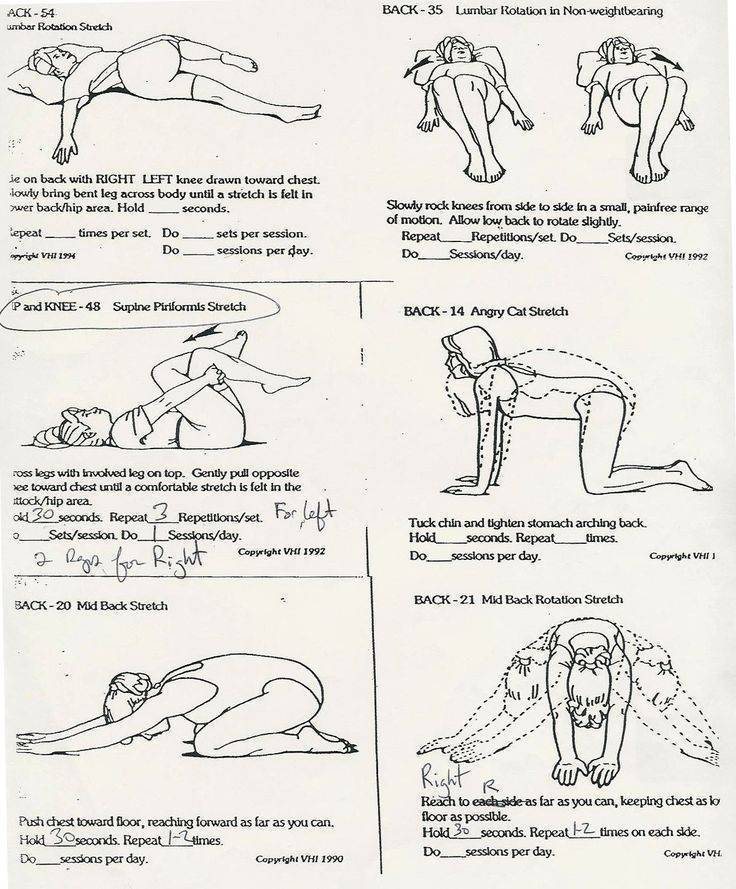
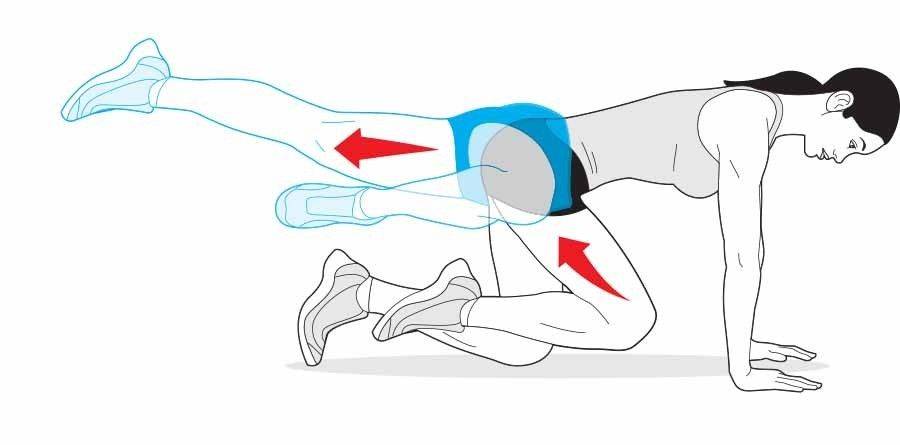
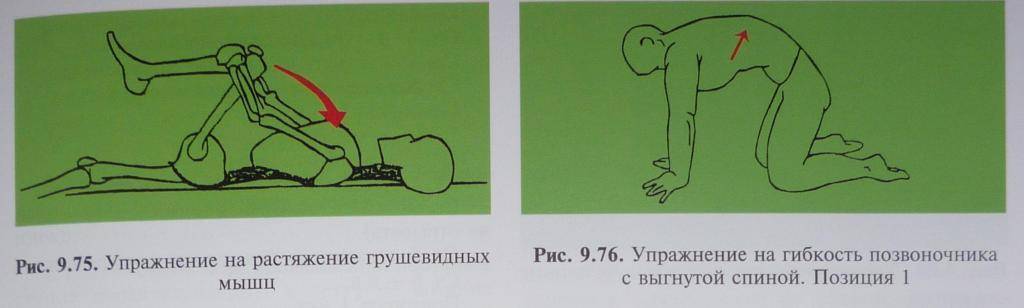
- растяжение мышц – используются специальные упражнения и расслабляющий массаж;
- пластыри с лидокаином, оказывающие местное анестезирующее воздействие;
- лечебные блокады с ярко выраженным анальгетическим эффектом.
Пациенту надо как можно больше находиться в состоянии покоя, двигательный режим должен быть щадящим
Важно исключить факторы, которые способствуют дальнейшему ухудшению ситуации
Фармакотерапия применяется в остром периоде. Используют:
- нестероидные противовоспалительные препараты – они снижают температуру тела, оказывают обезболивающее воздействие и снимают воспаление;
- миорелаксанты – помогают избавиться от тонического напряжения и замедляют процессы мышечного возбуждения;
- антидепрессанты – снимают симптомы депрессии и нормализуют психоэмоциональный фон.
Также применяются немедикаментозные методики:
- рефлексотерапия – иглоукалывание и точечный массаж, которые купируют болевой синдром;
- массаж – сначала он нацелен на расслабление пораженных мышц, а впоследствии помогает укрепить мышечную ткань;
- мануальная терапия – сдавливание триггерных точек для возвращения им нормального тонуса, восстановление подвижности костей и суставов;
- физиотерапия – электрофорез, ударно-волновое воздействие и другие подобные методы делают обменные процессы в зоне поражения более активными и оказывают обезболивающее и противовоспалительное воздействие;
- лечебная физкультура – специально подобранные упражнения можно делать после того, как боли стихнут.
Оперативное лечение
Высокочастотная денервация позволяет быстро избавиться от МФБС на длительное время. Это малоинвазивная операция, направленная на то, чтобы «отключить» нервы пораженной зоны, после чего они перестают передавать информацию о болезненных ощущениях головному мозгу.
Для этого врач вводит иглы с электродами в воспаленный участок. По ним передается электрический ток, разрушающий нервные окончания. Все манипуляции совершаются под местной анестезией.
Положительный эффект высокочастотной денервации длится примерно год. В это время пациенту не требуется дополнительное лечение и ему не нужно принимать какие-либо медикаменты.
Врачебный прогноз
При комплексной терапии прогноз благоприятный. Эффективность оперативного вмешательства – 85%, но риск рецидивов достаточно велик. Без проведения корректной терапии стойкий парез стопы возникает в течение года.
Литература:
- Тухбатуллин М. Г,. Шарафутдинов Б. М., Ахмедова Г. М./Лучевая диагностика нейропатий при синдроме грушевидной мышцы//Практическая медицина – 2013.
- Романенко И. В, Романенко В. И., Романенко Ю.И/ Синдром грушевидной мышцы// Международный неврологический журнал – 2014.
- Канаев С. П./ Синдром грушевидной мышцы. Комплексное клинико-инструментальное исследование: новые подходы к диагностике: Автореферат диссертации – 2005.
- Правдюк Н. Г., Шостак Н. А.//Русский медицинский журнал – 2014 – №28.// Миофасциальный синдром (синдром грушевидной мышцы) – подходы к диагностике, лечению.
Техника выполнения лечебной блокады
Чтобы избежать развития побочных эффектов или осложнений процедуры, хирурги или травматологи, которые ее проводят, придерживаются следующего алгоритма действий:
1. Больной находится на кушетке в положении лежа на животе или здоровом боку с немного согнутыми в коленных суставах нижними конечностями.
2. Врач обрабатывает кожу ягодицы раствором антисептика и обозначает точку, в которой будет осуществлен прокол кожи. Она находится в середине треугольника, вершинами его являются седалищный бугор, задневерхняя ость подвздошной кости и вершина большого вертела бедренной кости.
3. В заданную точку врач вводит длинную тонкую иглу на глубину 6-8 см, по мере ее продвижения постепенно пропитывает кожу, подкожную жировую клетчатку и мышцы раствором анестетика. Когда игла упирается в крестцово-остистую связку, локализованную под грушевидной мышцей, специалист чувствует сопротивление тканей. Он частично, на 1-2-3 см, вынимает иглу и, немного меняя угол ее наклона, медленно вводит раствор анестетика, глюкокортикоида или коктейль из этих препаратов.
4. Когда вся доза препарата введена, иглу вынимают, повторно обрабатывают место прокола антисептиком и заклеивают его пластырем.
Нет необходимости проводить инъекции курсом, нет и официальных рекомендаций о том, сколько раз их проводить. Процедуру делают однократно, затем оценивают эффект, сохраняющийся после введения гормона до 4-6 недель. В связи с длинным перечнем побочных эффектов и осложнений терапии глюкокортикоидами, слишком часто их применять не рекомендуется. Слабый эффект от инъекции или необходимость использовать этот вид лечения много раз подряд – признаки того, что патология имеет вторичную природу, что в первую очередь лечить следует основное заболевания.
Профилактика
Вероятность развития МФБС во многом зависит от уровня физической активности, при этом одинаково опасны и перенапряжение, и маломобильный образ жизни. Также риск возрастает с увеличением возраста.
Наилучшая профилактика – регулярная и при этом умеренная физическая нагрузка. Упругие и эластичные мышечные волокна с хорошим кровоснабжением при перегрузке или вообще не пострадают, или получат минимальные повреждения и быстро восстановятся.
Всемирная Организация Здравоохранения (ВОЗ) рекомендует всем людям в возрасте 18 лет и старше:
- не пренебрегать зарядкой по утрам;
- совершать пешие прогулки и заниматься скандинавской ходьбой от 2,5 до 5 часов в неделю;
- бегать 1,5-2,5 часа в неделю;
- проводить в сидячем или лежачем положении как можно меньше времени;
- выполнять упражнения на развитие мышечной силы хотя бы два раза в неделю.
Здоровый образ жизни, правильная осанка, отсутствие лишнего веса, соблюдение режима дня – все это тоже снижает вероятность возникновения МФБС. Также необходимо своевременно обращаться к врачам, чтобы лечить костно-мышечные заболевания.
Эпидемиология
Сравнение средней стоимости лечения для мужчин и женщин в 2010 и 2011 годах. Средняя стоимость лечения для мужчин в течение этих двух лет примерно одинакова. Однако в 2011 г. для женщин стоимость лечения увеличилась.
Сравнение продолжительности госпитализации мужчин и женщин в 2010 и 2011 годах. В 2011 году количество госпитализаций уменьшилось для мужчин. Однако количество госпитализаций для женщин в 2011 году увеличилось
Данные о синдроме грушевидной мышцы (PS) часто путают с другими состояниями из-за различий в определениях, методах обследования и от того, обследуются ли профессиональные группы или население в целом. Это вызывает отсутствие гармонии в группе в отношении диагностики и лечения PS, что влияет на его эпидемиологию . В исследовании 0,33% из 1293 пациентов с болью в пояснице указали на случай PS. Отдельное исследование показало, что 6% из 750 пациентов имели такую же заболеваемость. Около 6-8% случаев боли в пояснице были связаны с PS, хотя другие отчеты заключили около 5% – 36%. В опросе, проведенном среди населения в целом, 12,2–27% включили возникновение ПС в течение всей жизни, а 2,2–19,5% – ежегодное возникновение. Однако дальнейшие исследования показывают, что доля радикулита в ортопедической практике составляет около 0,1% . Это чаще встречается у женщин с соотношением 3: 1 и, скорее всего, из-за более широкого угла четырехглавой мышцы бедра в области os coxae. Между 1991 и 1994 годами было обнаружено, что 75% PS преобладали в Нью-Йорке, Коннектикуте, Нью-Джерси, Пенсильвании; 20% в других американских городских центрах; и 5% в Северной и Южной Америке, Европе, Азии, Африке и Австралии. Обычно это происходит в возрасте от тридцати до сорока лет и редко встречается у пациентов моложе двадцати лет; известно, что это влияет на любой образ жизни.
Синдром грушевидной мышцы часто не диагностируют и ошибочно принимают за другие боли из-за схожих симптомов, таких как боль в спине , четырехглавой мышце, боли в нижней части ноги и боли в ягодицах. Эти симптомы включают болезненность, покалывание и онемение, начинающиеся в области поясницы и ягодиц, а затем распространяющиеся вниз на бедро и ногу.
Точный тест на синдром грушевидной мышцы еще не разработан, и поэтому трудно диагностировать эту боль.
Боль часто возникает при длительном сидении и ходьбе.
В 2012 г. у 17,2% пациентов с болью в пояснице развился синдром грушевидной мышцы.
Синдром грушевидной мышцы не встречается у детей и чаще встречается у женщин в возрасте от 30 до 40 лет. Это связано сгормоны меняются на протяжении всей жизни, особенно во время беременности , когда мышцы вокруг таза , включая грушевидную мышцу, напрягаются, чтобы стабилизировать область для родов .
В 2011 году из 263 пациентов в возрасте от 45 до 84 лет, лечившихся от синдрома грушевидной мышцы, 53,3% составляли женщины. У женщин вероятность развития синдрома грушевидной мышцы в два раза выше, чем у мужчин. Кроме того, в 2011 году женщины дольше находились в больнице из-за высокой распространенности боли у женщин. Средняя стоимость лечения составила 29 070 долларов при госпитализации в среднем на 4 дня.
Этиология
Патология провоцирует аномальные изменения в грушевидной мышце. К провоцирующим факторам относят:
- травма;
- спазм;
- фиброз;
- воспалительный процесс;
- увеличение размеров.
Грушевидная мышца человека может пострадать из-за внутримышечных уколов, которые способныпровоцироватьвозникновение внутримышечного абсцесса и формирование инфильтрата. К основным этиологическим факторам патологии стоит отнести следующее:
- Травмы. Причиной проблем становится избыточное растяжение мышечных тканей, надрыв волокон, развитие фиброза. При фиброзных процессах наблюдается укорочение и утолщение мышцы.
- Посттравматическая гематома.
- Вертеброгенные патологии. В эту категорию входят спондилоартроз и остеохондроз. Также к ним относятсямежпозвоночные грыжи в пояснице. Помимо этого, провоцирующими факторами выступают спинальные и позвоночные опухоли. Поражение волокон крестца и спинальных нервов вызывает рефлекторный спазм.
- Воспаления. К ним относят воспаление и аденому простаты,поражение мочевого пузыря. Спазм грушевидной мышцыбываетсвязан с эндометриозом, сакроилеитом, миозитом.
- Перегрузки мышц. Их причиной становится продолжительное пребывание тазово-подвздошного сегмента в вынужденном положении. При корешковом синдроме человек пытается принять анталгическое положение. Вызвать заболевание способны некоторые виды спорта – в частности, бег и тяжелая атлетика.
- Злокачественные опухоли в области крестца и проксимальной части бедренной кости. Они провоцируют анатомические процессы в структурах. Неоплазии способны провоцировать спазм и воспаление грушевидной мышцы.
- Асимметрия таза. Она наблюдается при укорочении ноги или сколиозе.
- Удаление бедра.При этоммышца находится в состоянии постоянного спазма, что влечет появление фантомных болей.



![Синдром грушевидной мышцы [лечение, симптомы и причины]](https://roliki-magazin.ru/wp-content/uploads/f/1/6/f16e286fbc0fc23c1066e2b70b9c34ac.png)