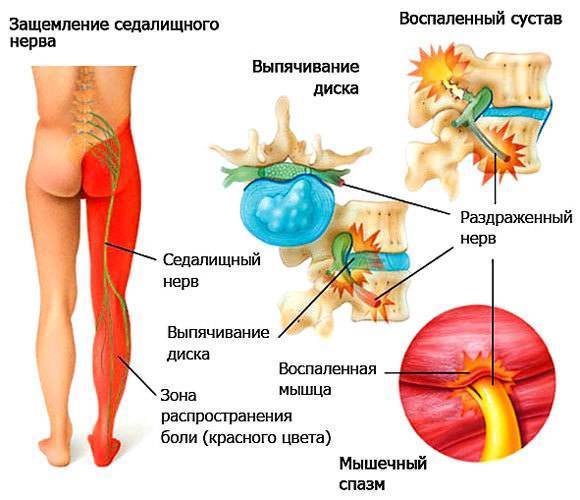
Стеноз поясничного отдела позвоночника
Стеноз позвоночного канала проявляется компрессией нерва и наиболее часто поражает людей зрелого возраста. Боль в нижних конечностях, похожая на ишиалгию, может быть результатом стеноза позвоночного канала поясничного отдела позвоночника. Боль обычно позиционная, проявляющаяся при изменении положения тела, вставании или хождении и облегчающаяся при сидении. Нервные корешки ответвляются от спинного мозга и выходят через фораминальное отверстие, ограниченное костями и связками. Нервные корешки выходят из этих отверстий и иннервируют другие части тела. Когда эти отверстия становятся узкими и вызывают компрессию нерва, в этом случае используется термин фораминальный стеноз.
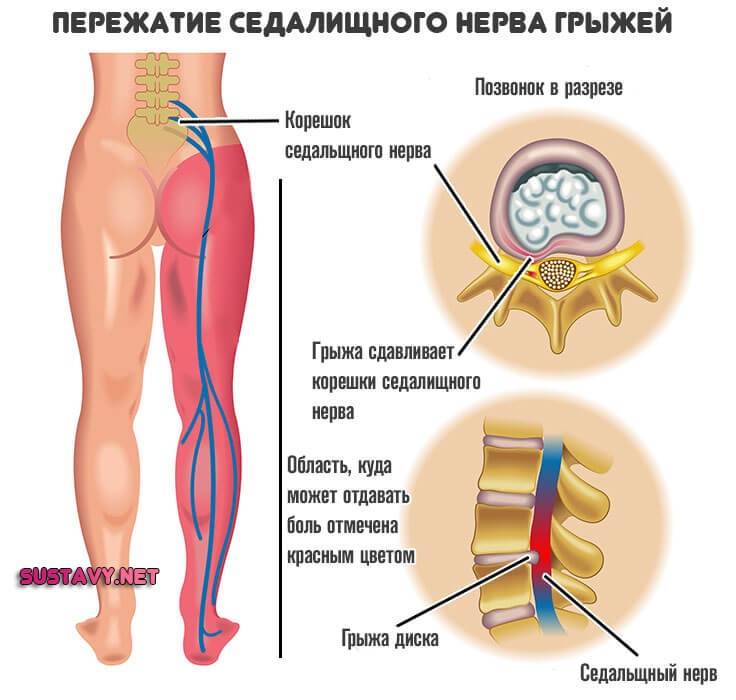
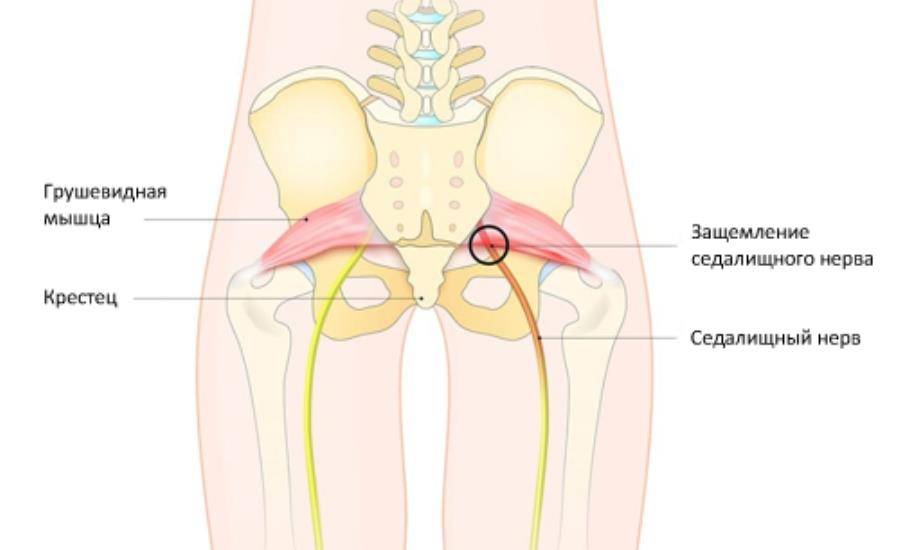
Причины защемления седалищного нерва
Защемление (компрессия) седалищного нерва может быть вызвана различными причинами. Наиболее часто причиной защемления являются следующие заболевания позвоночника:
- остеохондроз;
- грыжа межпозвонкового диска;
- стеноз поясничного отдела позвоночника;
- спондилолистез;
- травма позвонков.
Еще одна распространенная причина – спазмы мышц по ходу седалищного нерва, вызывающие его защемление. Чаще всего это спазмы ягодичных мышц (синдром грушевидной мышцы, ), но возможны и спазмы мышц спины.
К другим причинам могут относиться опухоли или абсцесс в области седалищного нерва, инфекционные заболевания органов малого таза и некоторые другие факторы.
Лечение
- При воспалительном неврите и невралгии проводится консервативное лечение анальгетиками, противовоспалительными и уменьшающими отёчность тканей средствами. При стихании острых явлений проводится лечение первопричины – остеохондроза пояснично-крестцового отдела позвоночника вытяжением, мануальной терапией, лечебной физкультурой и массажем.
- При защемлении ствола отломками кости вследствие открытой травмы проводится хирургическое восстановление самой кости и высвобождении нервных волокон. При закрытом переломе часто нервное волокно самостоятельно восстанавливается, если этого не произошло, то через 3-4 месяца необходима нейрохирургическая помощь.
- При алкогольной невралгии отказ от злоупотребления приостановит разрушение, но восстановление невозможно. При метаболических нарушениях модификация образа жизни и лечение основного хронического заболевания может привести к стабилизации неврологических нарушений, но не вернуть их к норме.
В международной клинике Медика24 есть всё необходимое для результативного лечения и эффективной нейрореабилитации, все программы индивидуализированы и основаны на мировых стандартах диагностики и лечения.
Боли при ишиасе
Вызываемые ишиасом боли достаточно разнообразны. Бывают жгучие, стреляющие. Есть колющие, тянущие. А случаются и ноющие. Но обычно они случаются приступами. Другими словами, нестерпимая боль и периоды относительного покоя сменяют друг друга.
Боли при ишиасе характерны направлением своего появления. Они появляются в пояснице, а затем понемногу опускаются все ниже, и понемногу поражают всю ногу целиком.
При болях в обеих ногах специалисты ставят диагноз «двусторонняя невралгия». Такая вызывает наисильнейшие боли. К счастью, она достаточно редкое явление. Обычно при этом во второй ноге возникают:
- покалывание;
- онемение;
- ощущение мурашек.
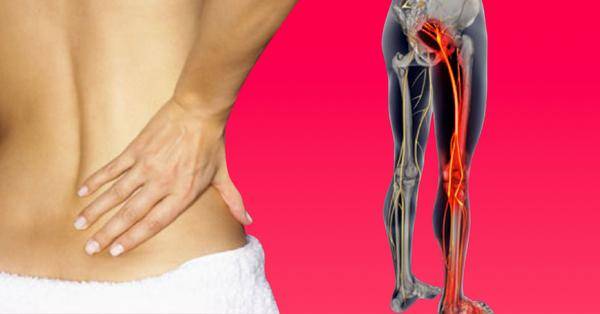
При ишиасе могут наблюдаться боли разного характера
Хуже всего, если больной парализован болью. Она отнимает у него возможность движения. При какой бы то ни было попытке человека всего лишь «сдвинуть себя» с места, возникает сильный спазм. Пациент не может уснуть, повернуться. Ему не под силу и стоять. А все это просто потому, что седалищный нерв связан с колоссальным множеством рецепторов, отвечающих за осязание.
При острой форме воспаления седалищного нерва человек изматывается болями, которые очень сильно мешают ему решать какие-либо повседневные задачи. Когда ишиалгия переходит в хроническую форму, боли становятся ноющими, ноги начинают неметь, в них появляется покалывание.
6 главных причин образования ишиалгии
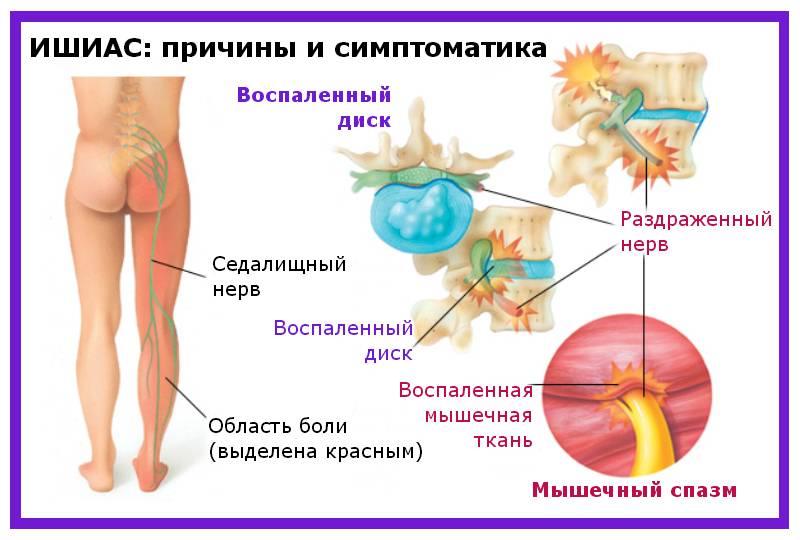
Различные заболевания поясничного отдела позвоночника могут вызывать ишиалгию. Ишиалгия часто описывается как боль в ногах от средней до интенсивной. Она вызывается компрессией одного или нескольких из пяти пар нервных корешков в поясничном отделе позвоночника. Иногда доктора называют ишиалгию радикулопатией. Радикулопатия – это медицинский термин, используемый для описания боли, онемения, покалывания и слабости в руках или ногах, вызванной проблемами нервного корешка. Если проблема нерва имеется в шейном отделе, то это состояние называют шейной радикулопатией. Так как ишиалгия поражает поясничный отдел, то её также называют поясничной радикулопатией.
Профилактика воспаления и защемления
Профилактические меры включают в себя прежде всего занятия лечебной физкультурой (ЛФК) под контролем специалиста, укреплении мышц спины и пресса. Если у вас сидячая работа, каждый час делайте небольшие перерывы, выполняйте легкую разминку (наклоны и повороты корпуса), откажитесь от высоких каблуков, не носите сумки на одном плече (выбирайте эргономичные рюкзаки с широкими лямками и поддержкой спины), используйте специальные корсеты для поддержки мышц позвоночника.
Важно! Внезапный дискомфорт в спине может быть симптомом различных патологий. Не стоит заниматься самолечением и принимать лекарства
Лучше всего обратиться к врачу, который определит диагноз и назначит правильное лечение.
Лечение защемления седалищного нерва
Итак, у вас обнаружили ишиас, что делать в такой ситуации? Правильный ответ – как можно скорее обращаться к врачу. Отсутствие правильного лечения седалищного нерва может привести к появлению хронического воспалительного процесса, который крайне негативно сказывается на здоровье человека.
Для того, чтобы снять боль и вернуть пациенту двигательную способность, врач использует специальные противовоспалительные препараты. После этого в ход идет физиотерапия, лечебная гимнастика и акупунктура. Многое зависит и от пациента, ведь ишиас – верный признак того, что вы ведете неправильный образ жизни. В зависимости от причины возникновения защемления, от пациента может потребоваться начать выполнять оздоровительную гимнастику, поменять свой стиль жизни, больше двигаться и быть осторожнее с большими нагрузками.
Профилактические мероприятия
Для того чтобы не возникла невралгия, защемление или воспаление седалищного нерва стоит соблюдать определенные профилактические меры:
- корректирование нарушений осанки в детском возрасте;
- предотвращение асимметрии тела при помощи мануальной терапии;
- занятия спортом в разумных пределах, выполнение упражнений направленных на укрепление мышечного корсета;
- в меню стоит включить продукты с высоким содержанием магния, кальция и другими витаминами;
- подтягивания, выполнение упражнений для укрепления состояния позвоночника;
- поднятие тяжестей по методу штангистов – перенос тяжести на конечности, при этом, не перенося нагрузку на позвоночник.
Стоит помнить, что постоянное нахождение в сидячем положении может привести к ослаблению мышц, что в результате может стать главной причиной возникновения тяжелых последствий, в особенности ишиалгии. Поэтому время от времени нужно выполнять упражнения по подтяжке мышц, на укрепление пресса, на растяжку. Кроме этого нужно всегда следить за состоянием своей осанки.
В каких случаях назначается блокада седалищного нерва?
Медикаментозная блокада от боли седалищного нерва не является формой лечения ишиаса. Показания к процедуре обусловлены необходимостью экстренной блокады сильных болей, спровоцированных:

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
- выраженным воспалительным процессом;
- развитием местных трофических нарушений;
- постоянными ноющими болями по ходу пораженного нерва;
- физическими перегрузками связочного аппарата;
- мышечными спазмами и миогенной контрактурой.
Блокада является высокоэффективной процедурой. Она незаменима при необходимости быстрого устранения отечности, купирования острых приступов боли и в случае тяжелой клиники болезни.
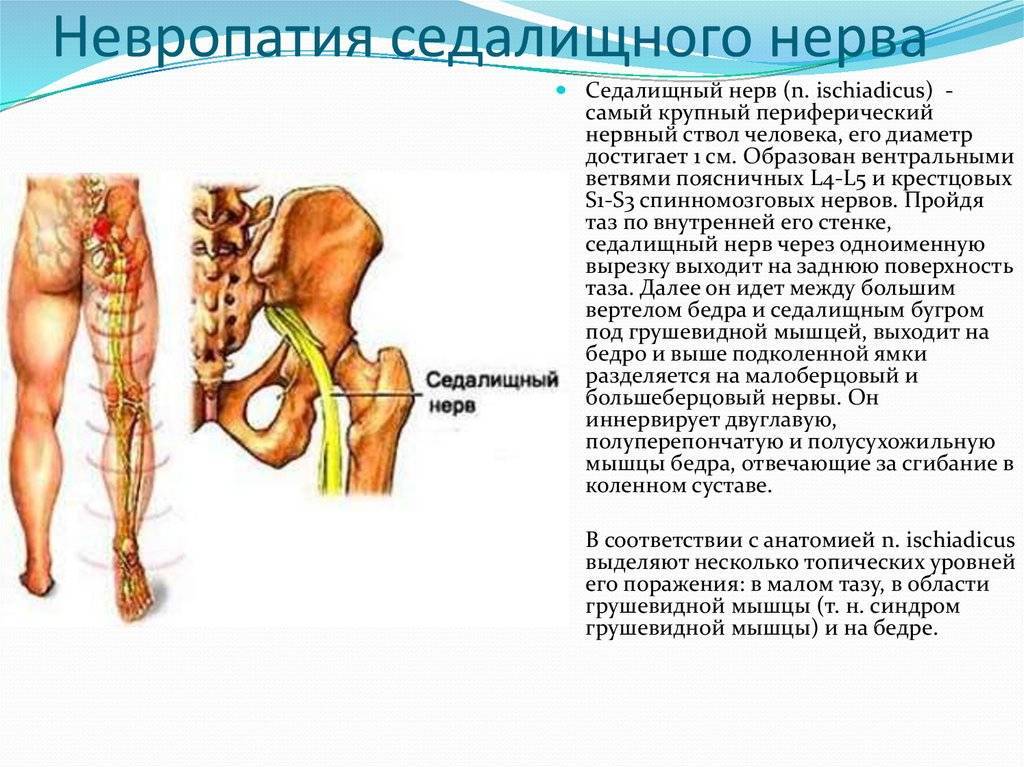
Анатомия седалищного нерва
Седалищный нерв состоит из нескольких слоев:
- Внутренний слой – эндоневрий. Он состоит из целой сети капиллярных сосудов.
- Средний слой – периневрий. Этот слой является обволакивающим слоем всего седалищного нерва. В этом нерве находятся крупные сосуды, которые имеют покрытие в виде рыхлой соединительной ткани. Эта ткань служит своеобразной подушкой.
- Наружный слой – оболочка, эпиневрий. Наружная оболочка состоит из соединительной ткани с плотной структурой.
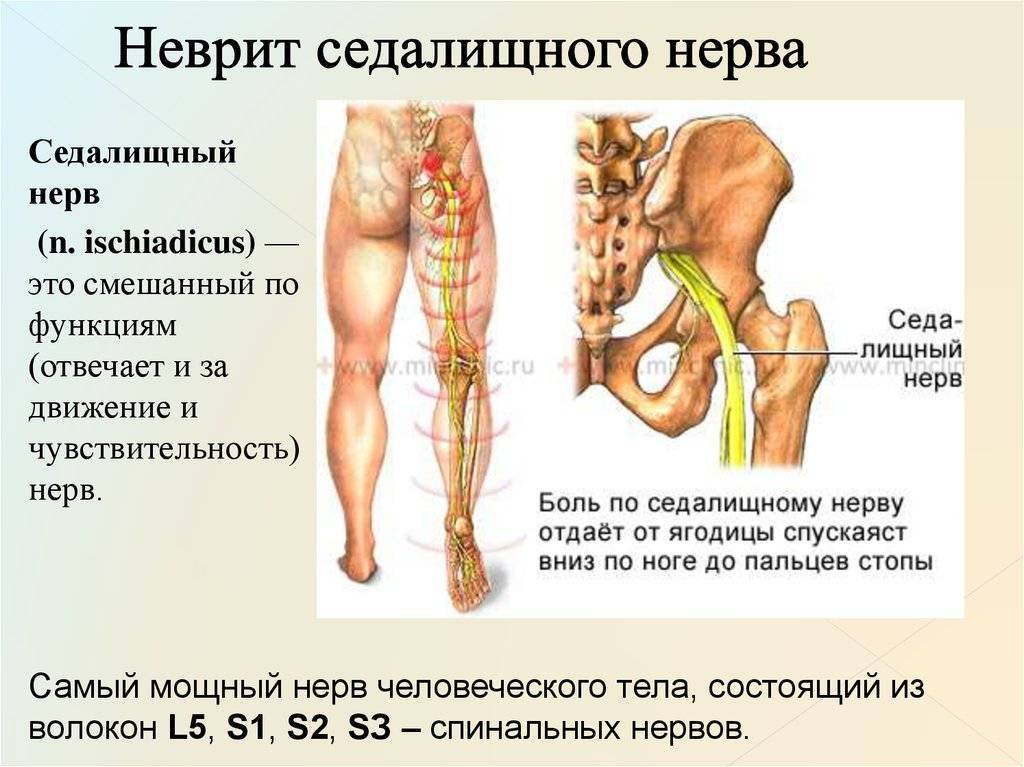
Этот нерв является самым протяженным и болезненным в человеческом организме. Благодаря нему обеспечиваются следующие функции:
- мускулатурная чувствительность;
- двигательные функции всех сгибающихся и разгибающихся мышц туловища – бедра, голени, ноги, стопы;
- благодаря наличию седалищного нерва человек может ходить, бегать, прыгать, а также воспринимать различные ощущения.
Анатомия и расположение седалищного нерва
Диагностика при болях в ягодичной области
Для выявления причин боли и постановки диагноза необходим физикальный осмотр невролога. В качестве объективных методик диагностического поиска, в медицинском центре «СмартМед» в Ростове на Дону, применяют высокоточное современное оборудование, позволяющие быстро определить причину патологических процессов.
1) При помощи компьютерной томографии детально исследуются не только структура костей, но и позвонковых дисков. Томограф незаменим при диагностике грыжевого выпячивания, опухолевых образований и повреждений, вызванных травмами.
2) Обследование магнитно-резонансной томографией позволяет выявить характер, степень поражения сплетений седалищного нерва и особенности, происходящих в них процессов.

Цена на инструментальную диагностику демократична. В нее входит само обследование, его результат на диске, расшифровка диагноста.
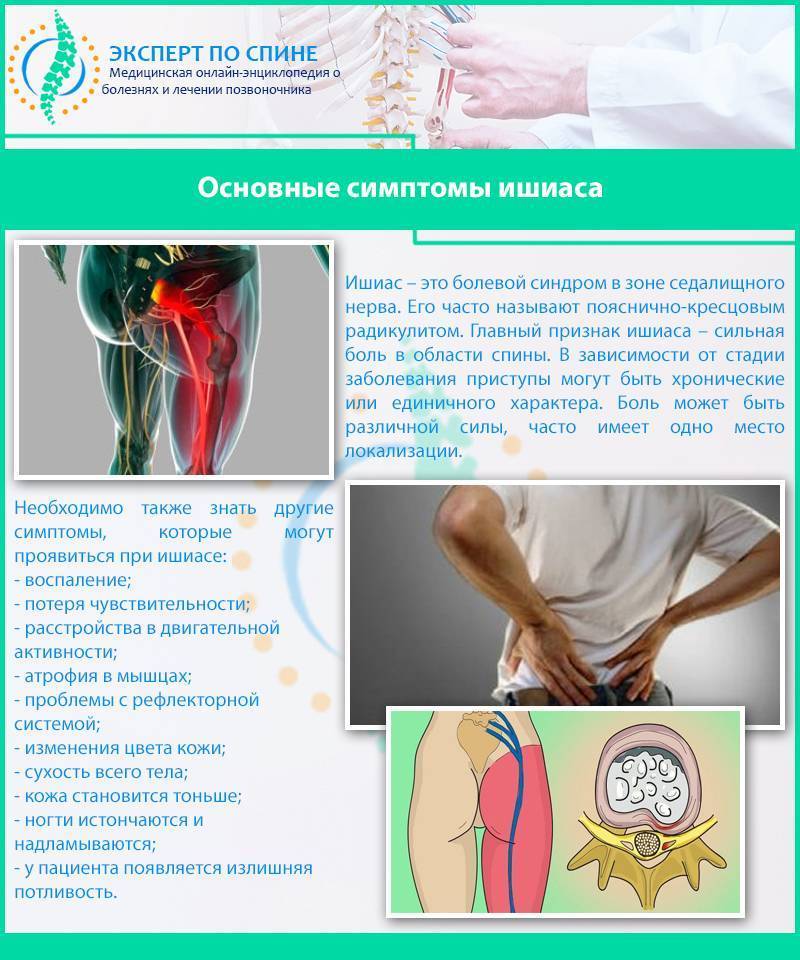
Симптомы и причины
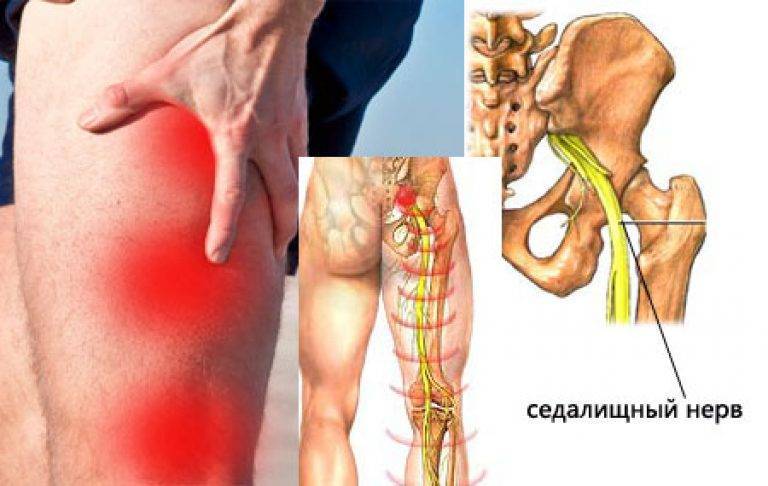
Первое, что указывает на наличие защемления – появление сильной боли. Она накатывает на человека приступами, может усиливаться при движении или физической нагрузке. Само по себе ощущение бывает разной интенсивности и концентрируется в разных участках тела. Наиболее частая область – поясница. Помимо этого, ишиас проявляется болью в ягодицах или на задней поверхности бедра, а такжераспространяется на остальную поверхность ноги.
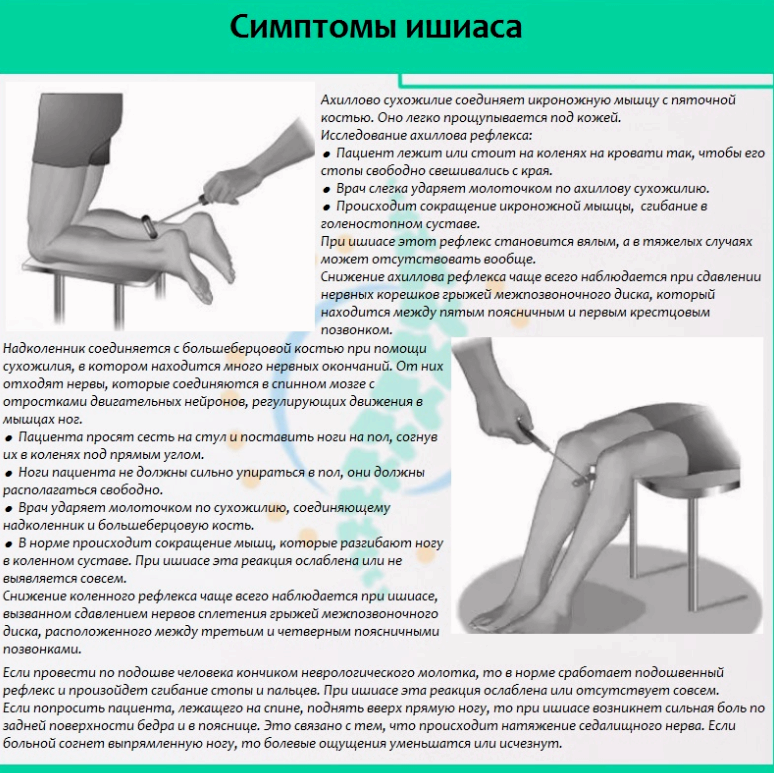
Еще одним признаком может стать изменение рефлексов при проверке врачом. Именно по этой причине перед назначением специальных методов диагностики, проводится стандартное обследование.
Нередко пациент ощущает изменение состояния кожи — онемение или появление мурашек. Это указывает, что в данной зоне концентрируется защемление. Онемение может сопровождаться и ослаблением мышц. По этой причине у человека, который испытывает ишиас, меняется походка – он заваливается на одну сторону, так как мышцы подводят его или он сам сознательно старается снизить нагрузку на больную ногу.
Среди причин возникновения защемления, медики выделяют сразу несколько факторов, среди которых:
- Наличие межпозвоночной грыжи.
- Развитие новообразований.
- Остеохондроз.
- Изменение или даже потеря коленного, ахиллова, подошвенного рефлекса при проверке врачом.
Это лишь несколько факторов, которые вполне могут стать причиной защемления. Часто таким недугом страдают люди с малой двигательной активностью, а также те, кто вынужден сталкиваться с сильными нагрузками. Ишиас – это еще и возрастная болезнь. Как показывает медицинская практика, очень часто такой диагноз выставляется людям в весьма преклонном возрасте.
Симптомы
Действительно ли это защемление седалищного нерва, симптомы и лечение может определить только врач-невролог. Именно к этому специалисту стоит обратиться при появлении следующих симптомов:
- боль, у кого-то она несильная, у других – довольно интенсивная, беспокоит с одной стороны, усиливается при сидении;
- жжет и покалывает в нижней части ноги;
- при ходьбе нога болит, появляется ощущение окаменения;
- боль становится интенсивнее при кашле, смехе, если человек долго стоит, сидит на чем-то жестком;
- может повыситься потливость ног, кожа краснеет, возникают отеки.
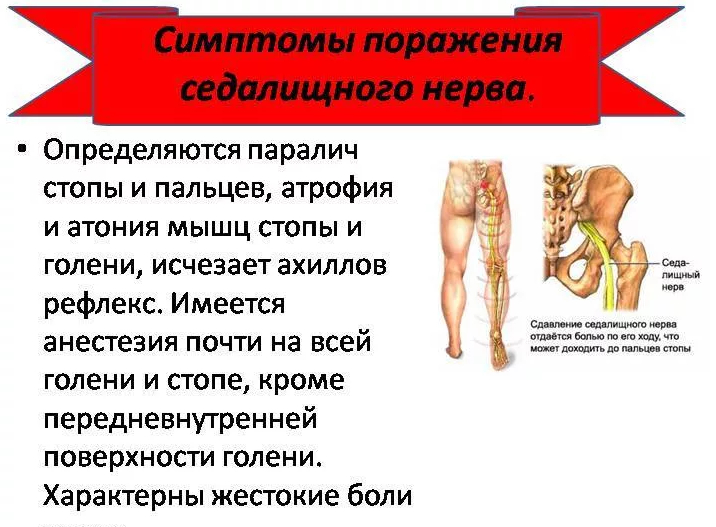
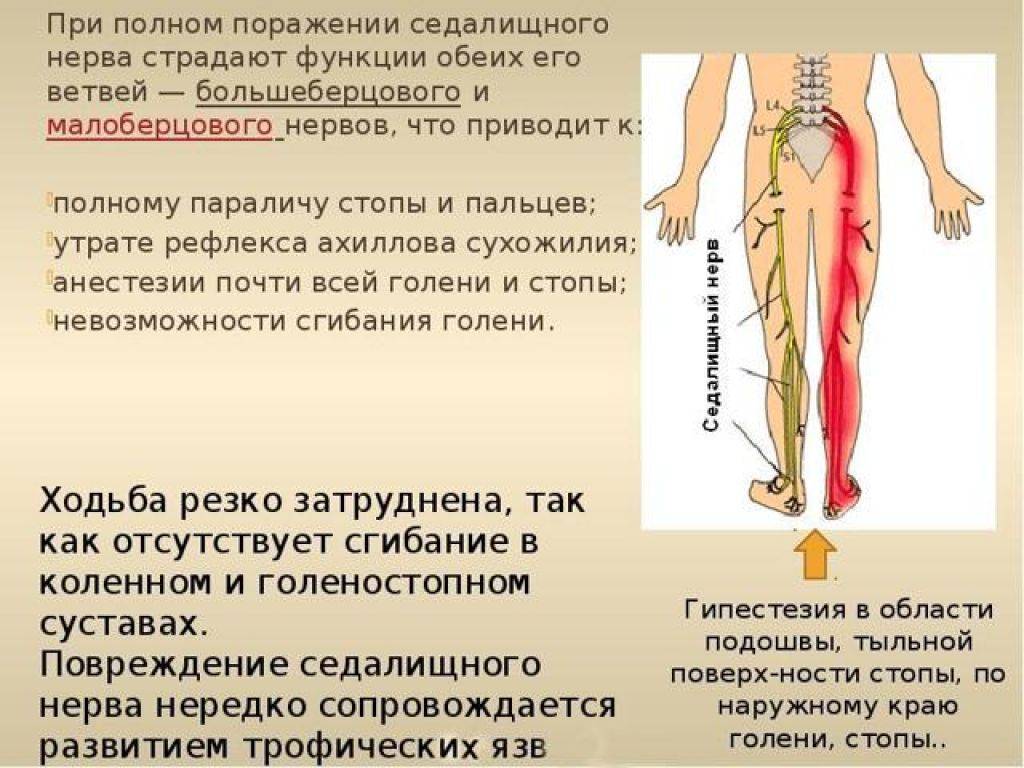
Если у вас – защемление седалищного нерва, симптомы различные, это зависит от того, как сильно поражен нерв. В особо тяжелых случаях при данном заболевании могут уменьшаться мышцы ног и ягодичная мышца, становится тяжело двигать пальцами на ногах или же развернуть стопу.
Кто в группе риска
По наблюдениям врачей ишиас наблюдается у пациентов начиная с 30 лет. Раньше эта болезнь считалась возрастной (на воспаление жаловались мужчины и женщины в возрасте от 45 до 65 лет). Но сейчас защемление или воспаление не редкость даже у молодежи.
Риск развития ишиаса выше у тех, кто:
- ведет сидячий образ жизни
- имеет избыточную массу тела и ожирение
- зависим от алкоголя и курения
- получал травмы и имеет грыжи позвоночника
- болеет сахарным диабетом
- работает в тяжелых условиях (переносит тяжести, часто наклоняется, продолжительное время стоит или сидит в одном положении, работает с вибрирующими механизмами и пр).
По статистике мужчины подвержены воспалению седалищного нерва чаще женщин, так как они испытывают большую физическую нагрузку. Жалобы на боль в спине могут быть связаны с защемлением или воспалением нервных волокон в поясничном отделе позвоночника.
Как определить защемление седалищного нерва?
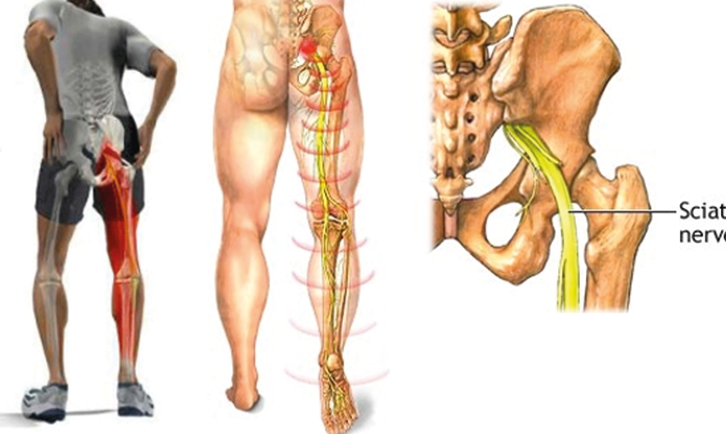
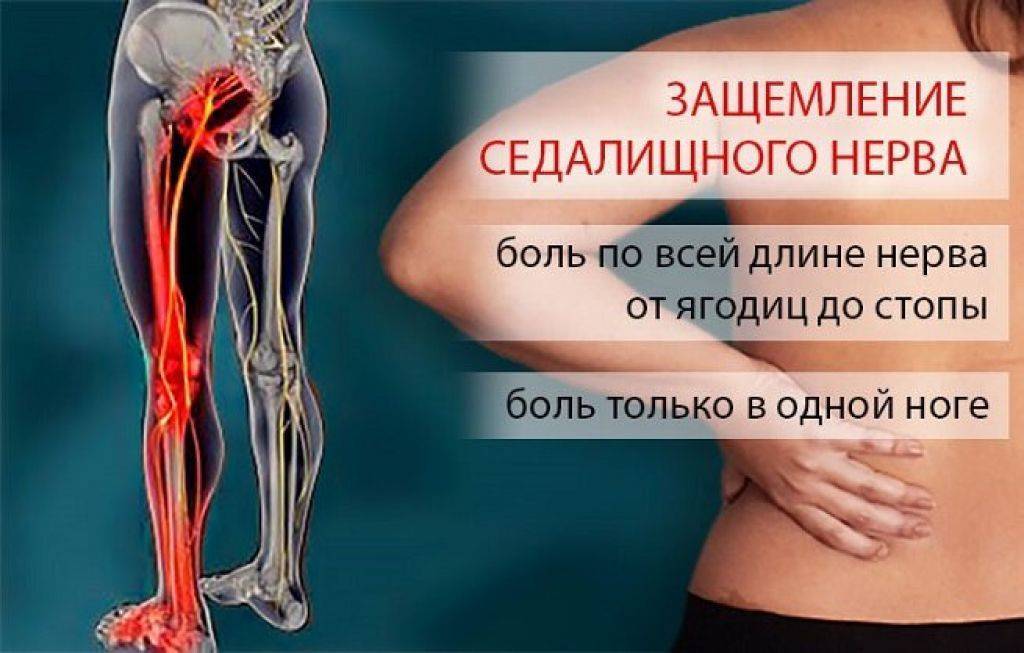
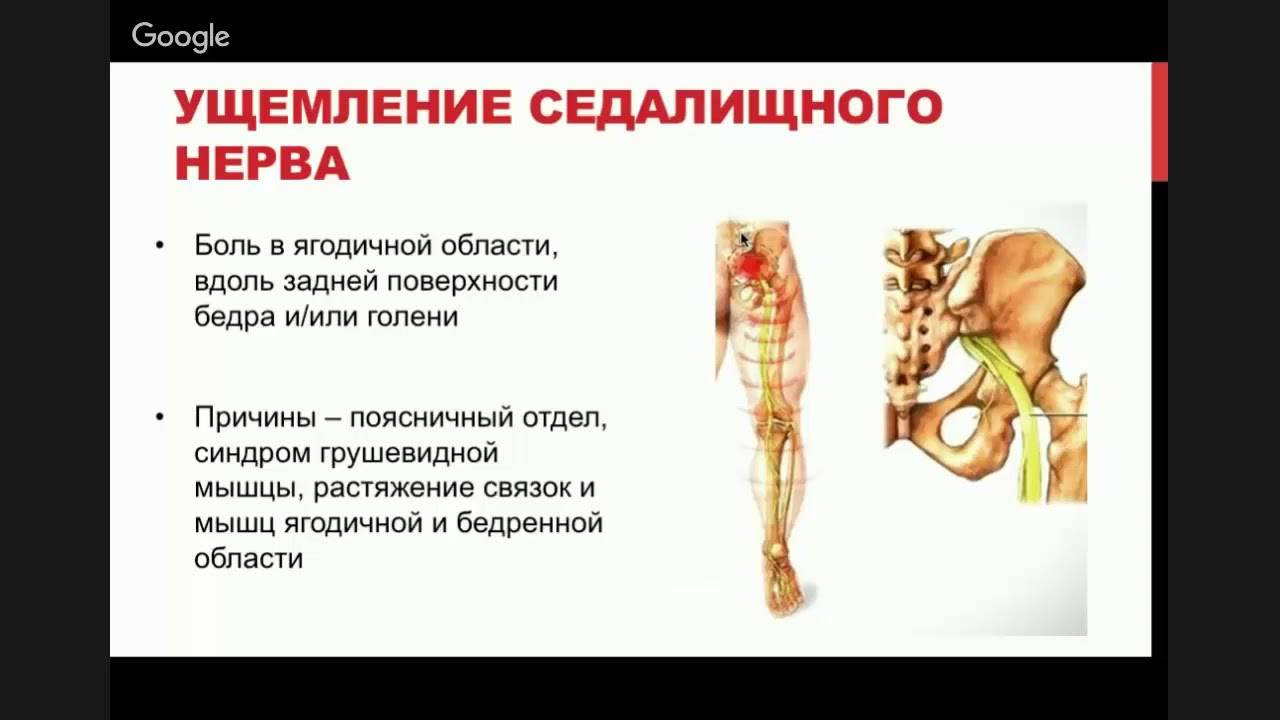
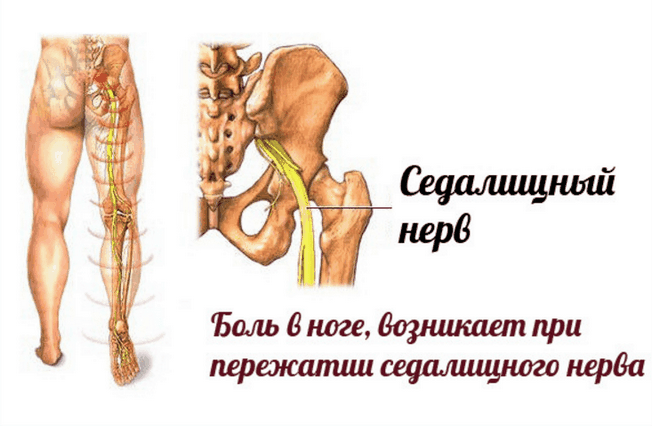
Главный признак защемления — боль, распространяющаяся от нижнего (поясничного) отдела позвоночника к ягодицам и ниже к ногам сзади. Пациент может чувствовать дискомфорт практически вдоль всего нервного пути, но особенно от поясницы и ягодицы до задней части бедра и икры.
Как болит? Характер боли может широко варьироваться: от слабой тупой боли до острой мучительной боли, с ощущением жжения. Иногда она похожа на удар током и усиливается при кашле или чихании. Продолжительное сидение также обостряет симптомы болезни. Обычно страдает только одна половина тела.
Некоторые люди чувствуют онемение, покалывание или слабость мышц в пораженной ноге или стопе. Следует помнить, что высокая температура говорит о воспалении защемления.
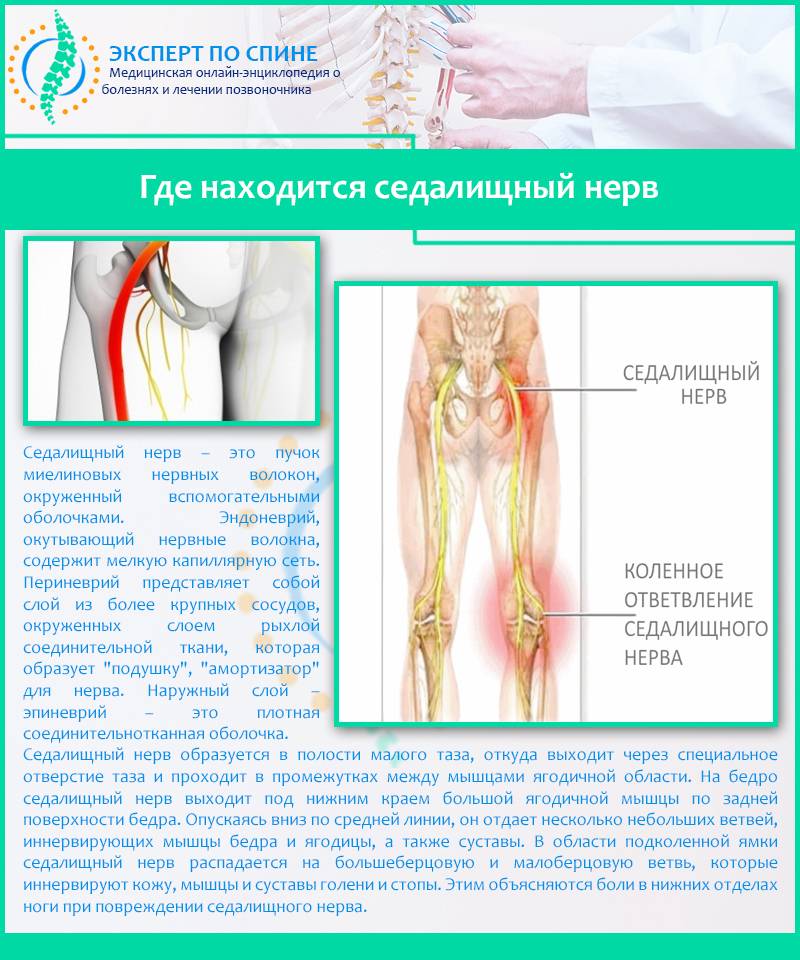
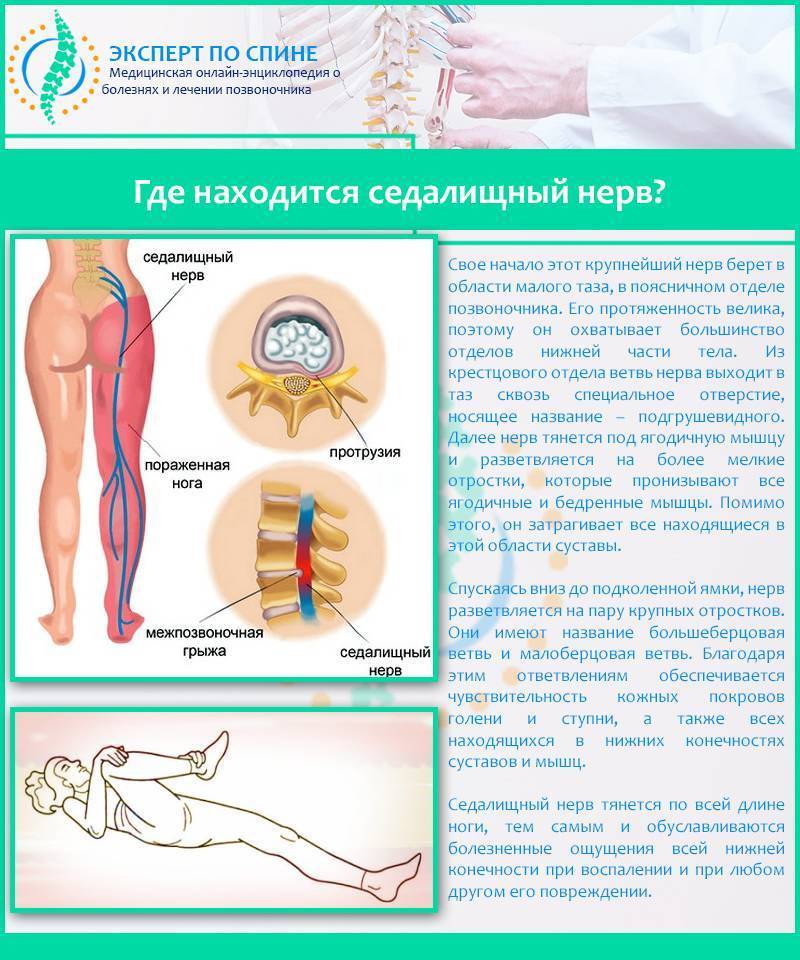
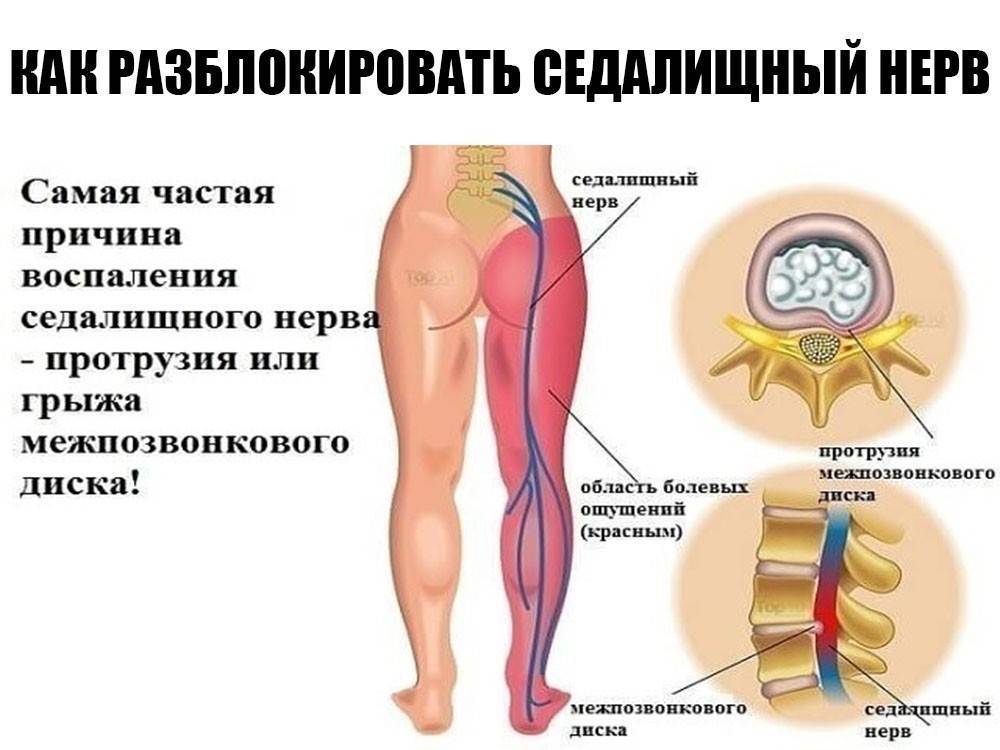
Где находится седалищный нерв
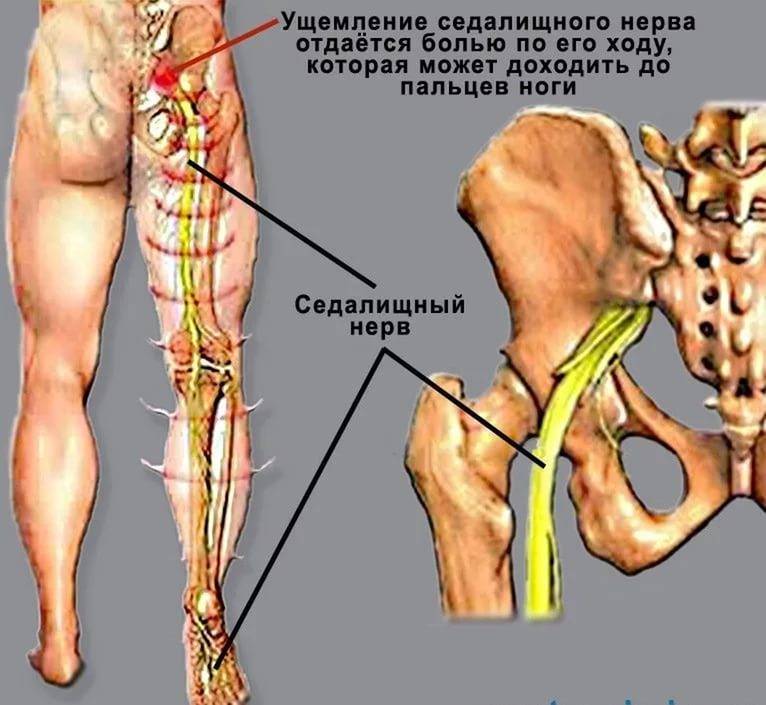
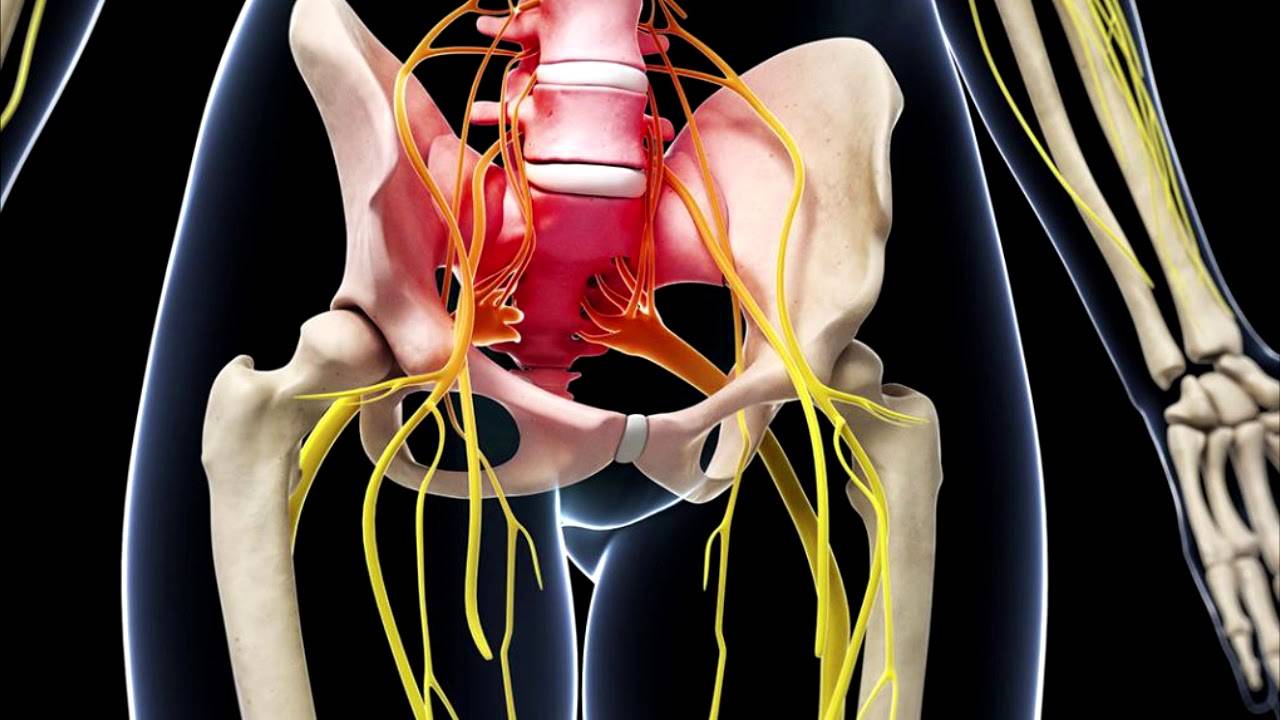
Седалищный нерв самый крупный и самый длинный нерв не только в крестцовом отделе, но и во всем человеческом теле.
Именно седалищный нерв снабжает нервными волокнами (иннервирует) мышцы ягодиц и ног, от самого бедра до пальцев на стопе. Он находится между большой ягодичной мышцей и квадратной мышцей бедра. С помощью седалищного пучка и его более мелких нервных окончаний (ветвей и корешков) мы совершаем движения, чувствуем боль, ощущаем работу суставов, можем управлять мышцами.
Ущемление, зажим и воспаление седалищного нерва называется ишиас. Но это не самостоятельная болезнь, а синдром. То есть если у вас болит седалищный нерв, то это может говорить о других различных патологиях.
Каким образом диагностируют ишиалгию?
Долго оставаться безо всякого внимания могут не слишком выраженные симптомы ишиаса в виде терпимой боли в ногах/пояснице. При этом человек может и не обратиться к специалисту. В каком-то смысле это даже понятно: ощущения не смертельны, обследоваться как бы и необязательно. Но вот лечить эту болезнь как раз таки строго необходимо. В противном случае можно стать инвалидом. А еще воспаление нервов — не единственная стоящая внимания проблема, сигналом которой бывают резкие болевые приступы. Таковые случаются, помимо прочего, при новообразованиях и при травмах позвоночника.
Диагностируя ишиас, необходимо помнить, что он может быть похож на боли от опухолей позвоночника, миеломного заболевания, болезни Бехтерева, а также спондилита.
Если заметны похожие на ишиас симптомы, нужно обследоваться у невропатолога. Тот прежде всего расспросит пациента о том, какие у него симптомы, на что похожи боли, каков анамнез. При ишиасе заметны следующие диагностические синдромы:
- синдром Сикара;
- синдром посадки;
- синдром Легаса.
При синдроме Сикара больной испытывает усиленные боли при сгибании стопы вверх, что мешает ему сделать такое движение. При синдроме посадки пациенту тяжело садиться, когда нога разогнута. Синдром Легаса — когда человеку в положении лежа на спине трудно поднимать ногу.
Воспаление седалищного нерва крайне необходимо вылечить, но перед этим – диагностировать
При диагностировании ишиаса шире всего применяются:
- МРТ;
- рентгенография;
- КТ;
- УЗИ.
Данные методики позволяют выяснить, насколько защемлены корешки, а также как далеко успело распространиться воспаление. Безопаснее всего из них УЗИ. Эта процедура не облучает организм. С другой стороны, она не дает полной картины, необходимой для точной диагностики, а значит и для правильного назначения лечения. И здесь на выручку может прийти КТ. Но окончательный выбор процедуры для обследования должен делать врач.
Что такое защемление седалищного нерва?
Седалищный нерв представляет собой самый длинный и крупный нерв в организме человека. Он берет свое начало в пояснично-крестцовом отделе спины, затем идет сквозь центральную часть ягодиц, направляется в нижнюю часть бедер, проходит через икроножные мышцы, пятки и заканчивается на кончиках пальцев стоп.
Защемление седалищного нерва – это развитие воспаления либо патологическое сдавливание самого крупного нерва, при котором внешняя оболочка нерва остается неповрежденной. Но, нервные окончания и волокна раздражаются, что приводит к появлению сильных болезненных ощущений.
В большинстве случаев, процесс сдавливания нерва происходит в области сочленения мышечных волокон ягодиц, либо в пояснично-крестцовой зоне. В медицине эта патология получила название ишиас. Если причиной патологии становится воспалительный процесс, тогда недуг называется радикулитом.
Лечение защемления седалищного нерва
Традиционной схемой лечения защемления седалищного нерва является комбинация медикаментозной терапии и физиотерапевтических методов. В ряде случаев требуется оперативное вмешательство.
В случае защемления седалищного нерва госпитализация пациента не обязательна. При условии соблюдения больным предписаний врача лечение может проводиться в домашних условиях. При острых болях, мешающих больному ходить и/или находиться длительное время в вертикальном положении, показан постельный режим на срок от нескольких дней до недели. Ввиду необходимости фиксированного положения тела в период острых болей рекомендуется использовать жесткий матрац.
В лечении защемления седалищного нерва препаратами выбора являются нестероидные противовоспалительные средства, которые назначаются в виде внутримышечных инъекций или перорально (капсулы или таблетки). При пероральном пути введения нестероидных противовоспалительных препаратов существует риск развития гастрита и/или язвенной болезни, поэтому показано назначение ингибиторов протонной помпы.
При защемлении седалищного нерва, обусловленном мышечными спазмами, лечебный эффект достигается применением лекарственных средств, улучшающих кровообращение (венотоники). При сильных мышечных спазмах назначаются спазмолитические препараты и/или миорелаксанты. Кроме того, показано назначение витаминных комплексов, а также препаратов, улучшающих метаболизм.
Общая терапия дополняется местной – применяют противовоспалительные и разогревающие средства в форме мази или геля.
Более подвержены защемлению седалищного нерва мужчины, занятые на тяжелых физических работах.
Физиотерапевтические методы также назначаются с целью дополнения действия лекарственных препаратов. К таким методам относят:
- электро-, фонофорез лекарственных веществ;
- УВЧ-терапию;
- магнитотерапию;
- парафиновые аппликации;
- лазерную терапию;
- грязелечение;
- сероводородные, радоновые ванны;
- гирудотерапию;
- ультрафиолетовое облучение пораженной области.
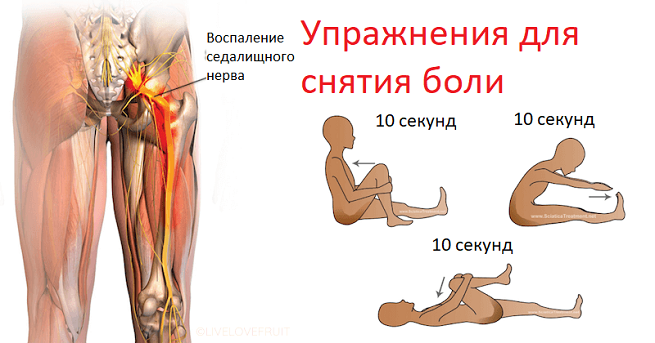
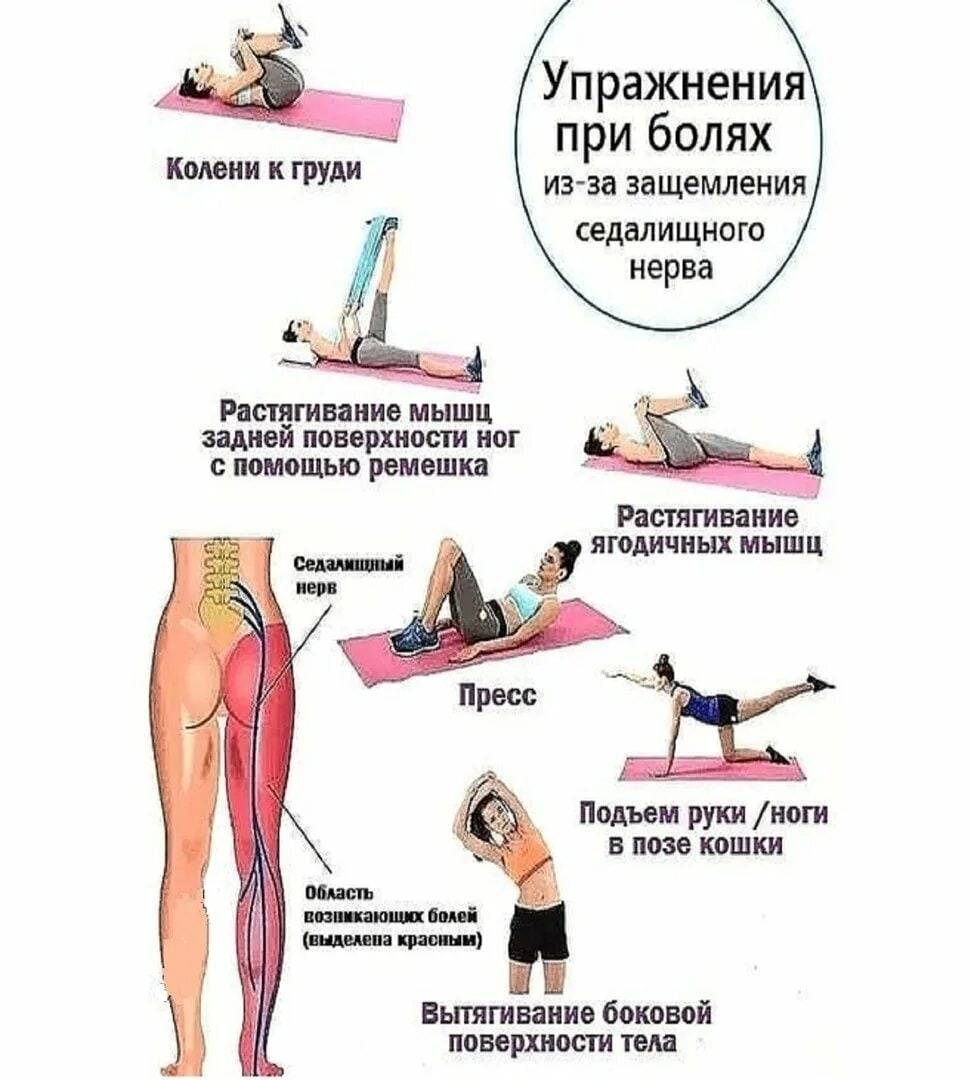
Могут применяться иглорефлексотерапия и точечный массаж, а также мануальная терапия (к назначению следует подходить осторожно, в ряде случаев не рекомендуется). В реабилитационном периоде хороший эффект обеспечивают занятия лечебной физкультурой, плаваньем, йогой, пилатесом, однако применять указанные методы возможно только при удовлетворительном состоянии пациента и отсутствии у него острых болей
В период ремиссии больным показано санаторно-курортное лечение.
В реабилитационном периоде хороший эффект обеспечивают занятия лечебной физкультурой, плаваньем, йогой, пилатесом, однако применять указанные методы возможно только при удовлетворительном состоянии пациента и отсутствии у него острых болей. В период ремиссии больным показано санаторно-курортное лечение.
Причины и провоцирующие факторы ишиалгии
Невропатия седалищного нерва или ишиас могут быть спровоцированы следующими болезнями и состояниями:
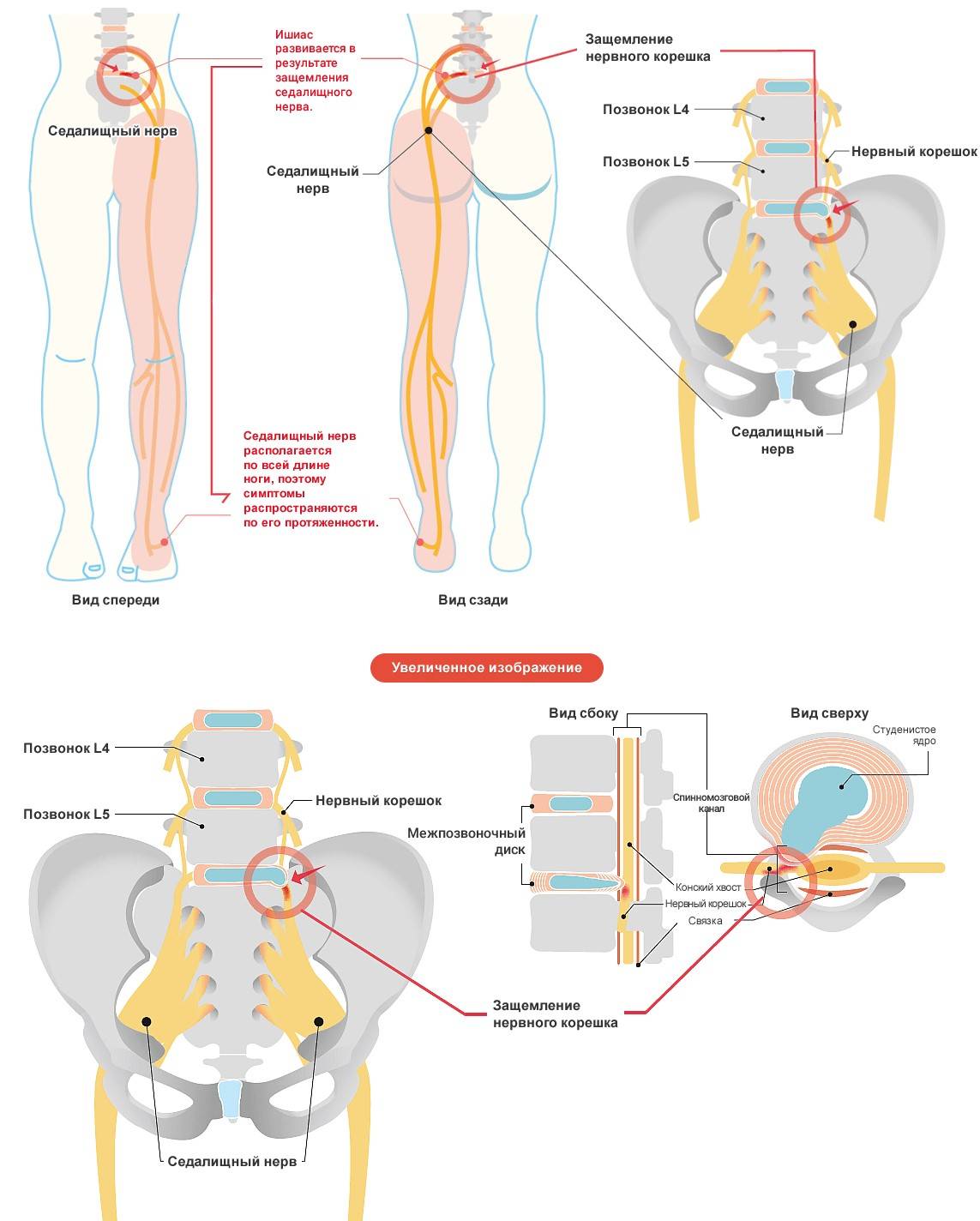
- Появление межпозвоночной грыжи. Во время этого нарушения происходит выход студенистого ядра диска за пределы фиброзного кольца, при этом наблюдается сдавливание нервного корешка. Главными причинами грыжи поясничного диска могут быть изменения в организме возрастного и дегенеративного характера, а также травматические повреждения или резкие движения позвоночника.
- Остеохондроз, а именно дистрофические изменения межпозвоночных дисков. Эти нарушения приводят к высыханию пульпозного ядра ,что приводит к уменьшению зазора между позвонками. В результате это провоцирует сдавливание и воспаление седалищного нерва и развивается неврит.
- Сужение позвоночного канала. Возникновение спинального стеноза поясничного отдела происходит в результате старения организма. Во время этого процесса наблюдается разрастание мягких тканей, возникает слабость мышечного корсета, выпирание межпозвоночного диска. Все это приводит к сдавливанию нервных корешков.
- Период беременности. У женщин в результате резкого набора веса, может наблюдаться смещение центра тяжести, а также различные гормональные изменения. Все это приводит к появлению ишиаса. Если во время беременности выполнять определенные физические упражнение, то невралгия седалищного нерва не возникает.
- Если на позвоночник оказывается повышенная физическая нагрузка, то есть вероятность появления ишиаса.
- Ишиалгия может появиться в результате резкого и длительного переохлаждения организма.
- Резкие повороты, движения спиной, травматические повреждения которые могут вызвать появление смещения седалищного нерва. Даже при возникновении несильного перелома позвонка тело одного позвонка может соскользнуть с другого, в результате это приводит к сдавливанию нервных корешков.
- Появление опухоли спинного мозга может привести к воспалению седалищного нерва.
- Различные вирусные поражения седалищного нерва.
- Различные токсические отравления – отравления мышьяком, ртутью, повышенное употребление алкогольных напитков, неправильное введение лекарственных средств около окончаний седалищного нерва.
- Инфекционные поражения – грипп, туберкулез, малярия, сифилис, скарлатина, сепсис, брюшной и сыпной тиф.
Причины защемления седалищного нерва
Природа развития патологии и клинические проявления весьма разнообразны. Самая частая причина заболевания – компрессия нервных волокон в структуре позвоночника. Давление на нервные корешки иногда приводит к их воспалению в сопровождении сильного болевого синдрома. Симптомы проявляются по-разному, в зависимости от локализации патологического процесса.
- При сдавливании одного из корешков крестцовых нервных сплетений грыжевым выпячиванием, симптоматика проявляется резкой болью, интенсивной при кашле и движении. В первые сутки появляются признаки нарушения чувствительности кожи и мышечная слабость.
- Корешок, ущемленный плотной связкой или костными разрастаниями, смещением дисков или сужением позвоночного канала, спровоцированными остеохондрозом, вызывает постепенно нарастающую боль и признаки полной или частичной парестезии. Слабость мышц появляется позже, а при запущенном процессе, не исключена мышечная атрофия.
- Компрессия седалищного нерва мышцами (называется – туннельный синдром) может быть следствием суставных патологий, заболеваний позвоночника, травм, плоскостопия, неудачных уколов в ягодицу. Проявляется болью в ягодице, жгучими болями в области подошвы, потерей контроля функций стопы.
- Резаные и колотые раны, травмы и ушибы седалищного нерва сопровождаются умеренными болями. Блокируя импульсную передачу, способны спровоцировать мышечную атрофию, развитие паралича, сухость кожи и язвенные образования на ногах.

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Своеобразным триггером для развития болей могут служить:
- влияние непривычных физических нагрузок, у пациентов со склонностью к гиподинамии;
- продолжительное пребывание в вынужденной позе на производстве;
- вибрационные либо силовые нагрузки;
- переохлаждение тела;
- инфекционные патологии.
Наибольшая уязвимость к развитию ишиаса отмечается у пациентов средней и пожилой возрастной категории. Старение организма приводит к дегенеративным изменениям в межпозвонковых дисках. Они грубеют, постепенно теряют влагу, эластичность и высоту, что приводит к сдавливанию корешков нервных волокон и развитию острых болей.
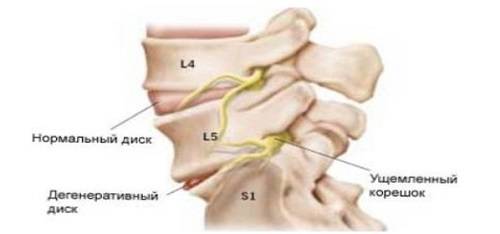
Особенности клинической картины
Главным симптомом невралгии седалищного нерва или же ишиаса является возникновение сильных болевых ощущений. Боль в основном локализуется в области поясницы, ягодиц, голеней, иногда может перемещаться в область стопы. Часто наблюдается одностороннее поражение. Болевые ощущения могут продолжаться до нескольких дней.
Помимо болевых ощущений могут появиться и другие неприятные симптомы ишиалгии:
- возникновение трудностей в передвижении, особенно при ходьбе;
- может наблюдаться парестезия или исчезновение чувствительности в зоне иннервации;
- появление колющих болей по всей области ноги;
- на поверхности кожи конечности может появиться ощущение ползающих мурашек;
- проблемы при сгибании и разгибании колена, поднятии ноги;
- напряженное состояние мышечных волокон по ходу нерва;
- невозможность контролирования мочеиспускания и дефекации.
Симптомы люмбаго с ишиасом
Основным симптомом люмбаго, сочетанного с ишиасом (люмбоишиалгия) является возникновение сильных болевых ощущений. Это нарушение может проявляться как у молодых, так у взрослых людей. Причем мышечные спазмы и прострелы могут проявляться во время сильных нагрузок, или после них, также при резких температурных перепадах, например в горячей сауне, бане или при принятии холодного душа.
Основные признаки люмбоишиалгии:
- Сильно болит седалищный нерв. Боли могут быть разного характера – интенсивного, рвущего, импульсивного, простреливающего характера. В первое время возникает острая боль, и она длится около 30 минут. Боль может стихать и снова возникать. Боль может длиться около недели, но для полного ее устранения может потребоваться почти месяц.
- Судороги мышц (спазмы). Состояние сильного напряжения мышц возникает в результате болевого синдрома.
- Снижение двигательной активности поясничного отдела. Сильные мышечные спазмы приводит пациента в состояние обездвиживания. Любы попытки движения могут вызывать сильные болевые ощущения, особенно в области поясницы.
Почему начинает развиваться ишиас?
Воспаление данного нерва вполне могут вызвать следующие факторы:
- некомфортная температура окружающей среды;
- стрессовые ситуации;
- патологии позвоночника, из-за которых нерв может воспалиться или защемиться;
- травмы позвоночника;
- диабет;
- инфекции;
- подъем слишком тяжелых грузов;
- недостаток физической активности;
- беременность;
- употребление спиртного;
- отравление каким-либо тяжелым металлом;
- подагра.
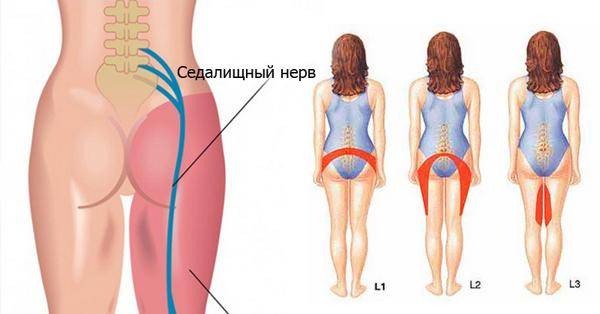
Причин у воспаления седалищного нерва немало
Причем вовсе необязательно ишиас начинается всего из-за одного-единственного фактора.
Есть профессии, при которых вероятность получить данную патологию несколько выше, чем на других работах. К примеру:
- фермер;
- оператор станка;
- водитель.
Еще он превышен у тех, у кого рабочее место недостаточно удобное, а также у курящих.
Также ишиас может как появиться резко, к примеру, при травме, так и развиваться постепенно, что получается в результате трудной работы и/или осложнений от других патологий.
Какие препараты применяют для блокады
Для блокады острых приступов боли при невралгии, в медицинском центре «СмартМед» используют препараты, обладающие обезболивающим и противовоспалительным эффектом – новокаиновая блокада, лидокаиновая и раствором дипроспана.
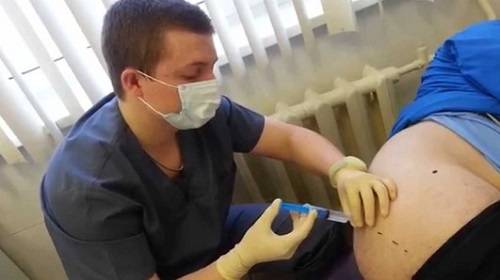
Новокаиновая блокада седалищного нерва обладает:
- бактериостатическим, антисептическим и противоаллергическим свойством;
- безболивающим эффектом;
- снимает мышечный спазм;
- купирует резкие болезненные приступы в области иннервации нервных ветвей;
- улучшает обменные процессы в тканях и нервных волокнах;
- нормализует сосудистый тонус и укрепляет стенки сосудов, что снижает риск развития отеков.
Блокада Лидокаином не уступает свойствам новокаиновой блокады, но обеспечивает более длительный эффект. Купирует поток болевых импульсов по нервным тканям, способствует сосудистому расширению и восстановлению кровотока в поврежденных тканях. Характеризуется отсутствием местного раздражения и быстрым эффектом мышечного расслабления.
Раствор Дипроспана при блокаде – это препарат для периодического, курсового введения, (до 4-х уколов) с промежутком в 7 дней. Обладает быстрым обезболивающим и противовоспалительным эффектом.
Иногда, для усиления эффекта, врач может назначить комплексное введение Лидокаин + Дипроспан.

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Основные преимущества процедуры
Неоспоримое преимущество лечебной блокады по сравнению с иными формами лечения, это:
- быстрый эффект – практически моментальное купирование боли;
- быстрое снижение отечности и признаков воспаления в крестцово-копчиковой зоне;
- возможность многоразового применения;
- минимум побочных проявлений;
- отсутствие зависимости и анафилактических реакций.