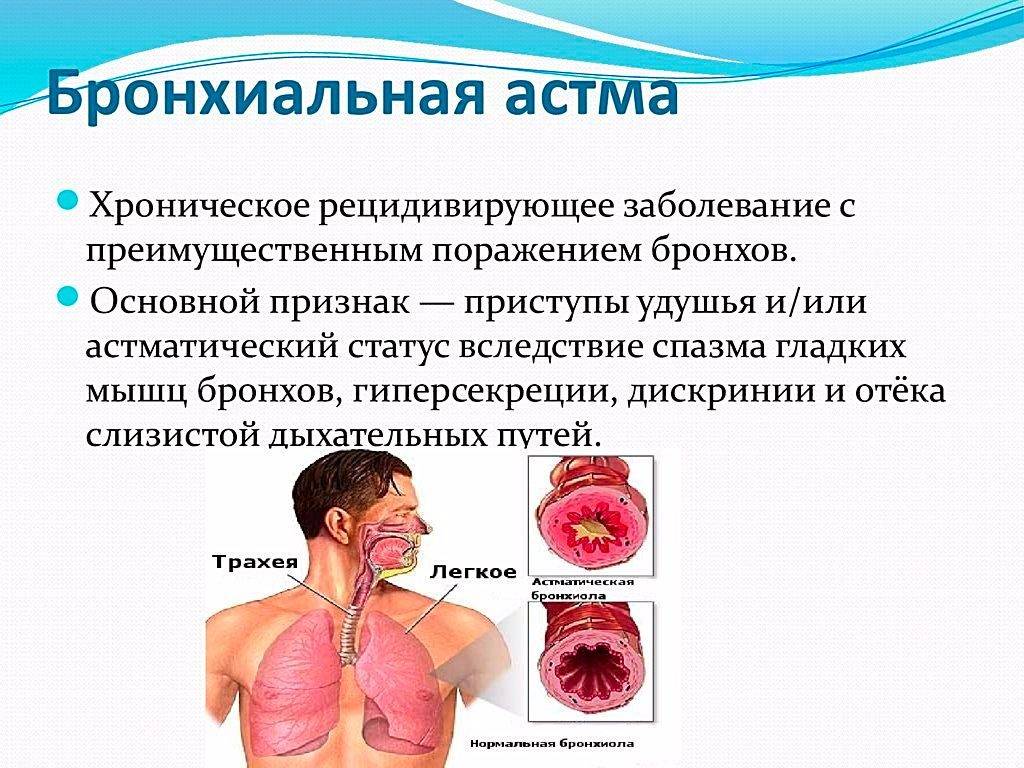
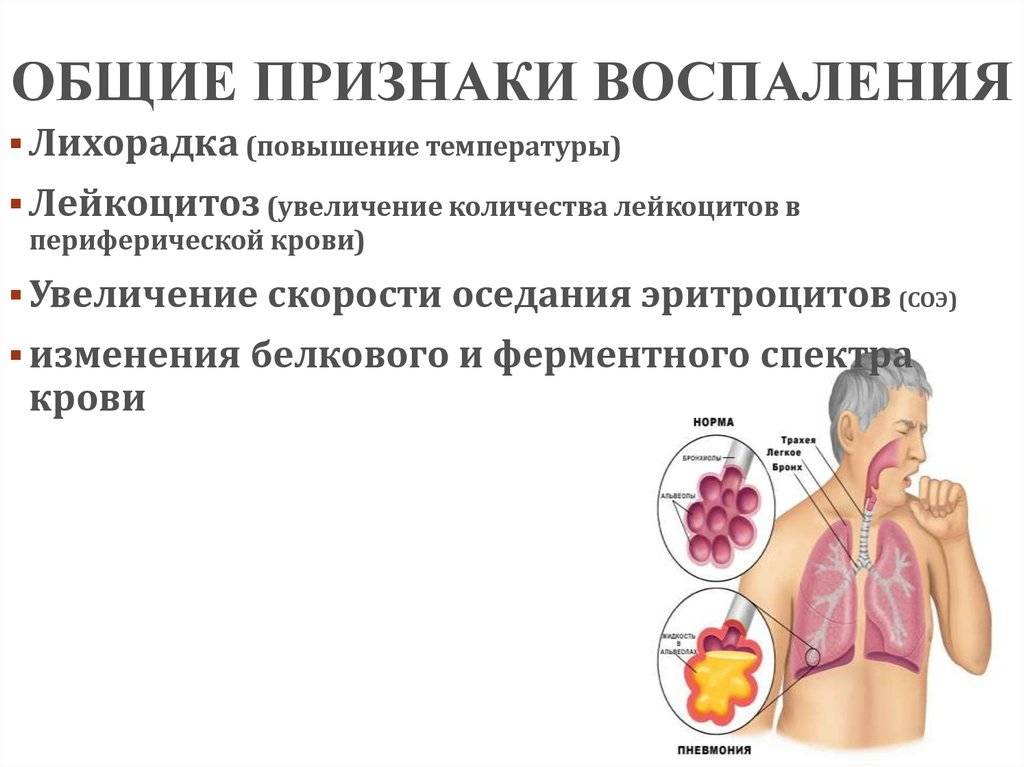
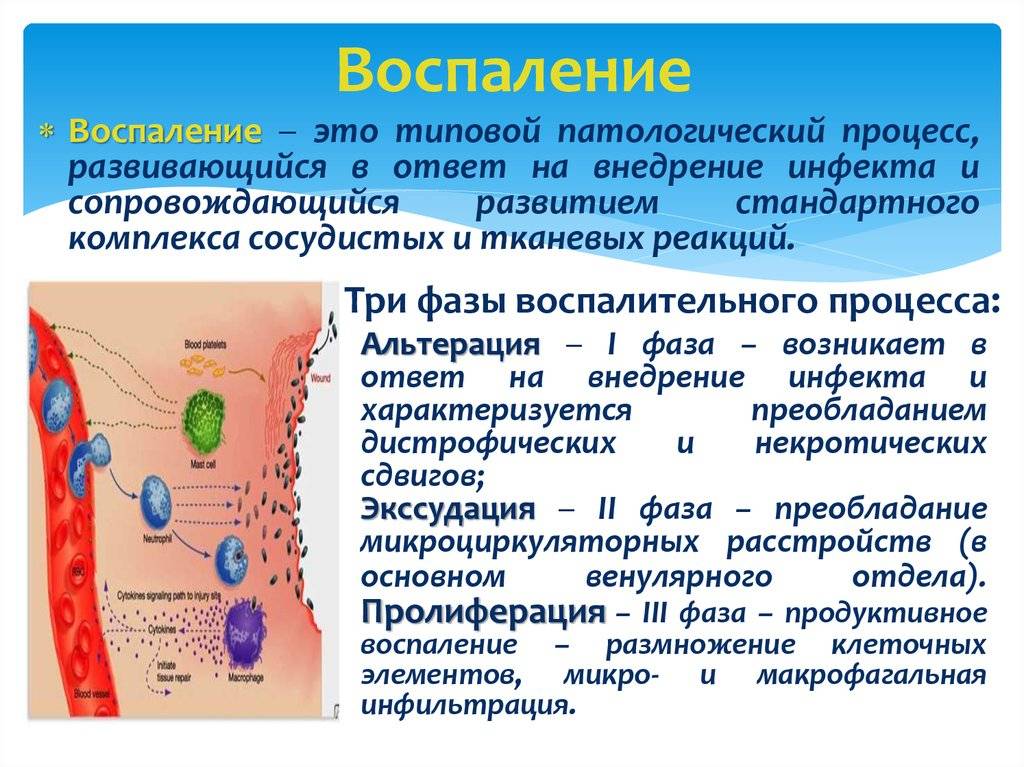
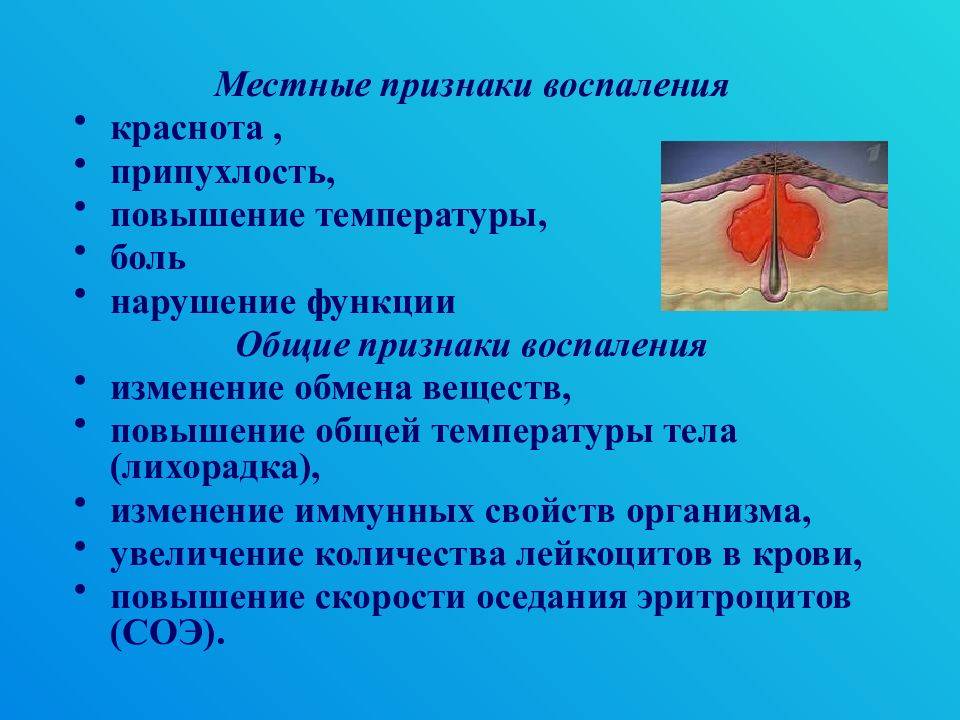
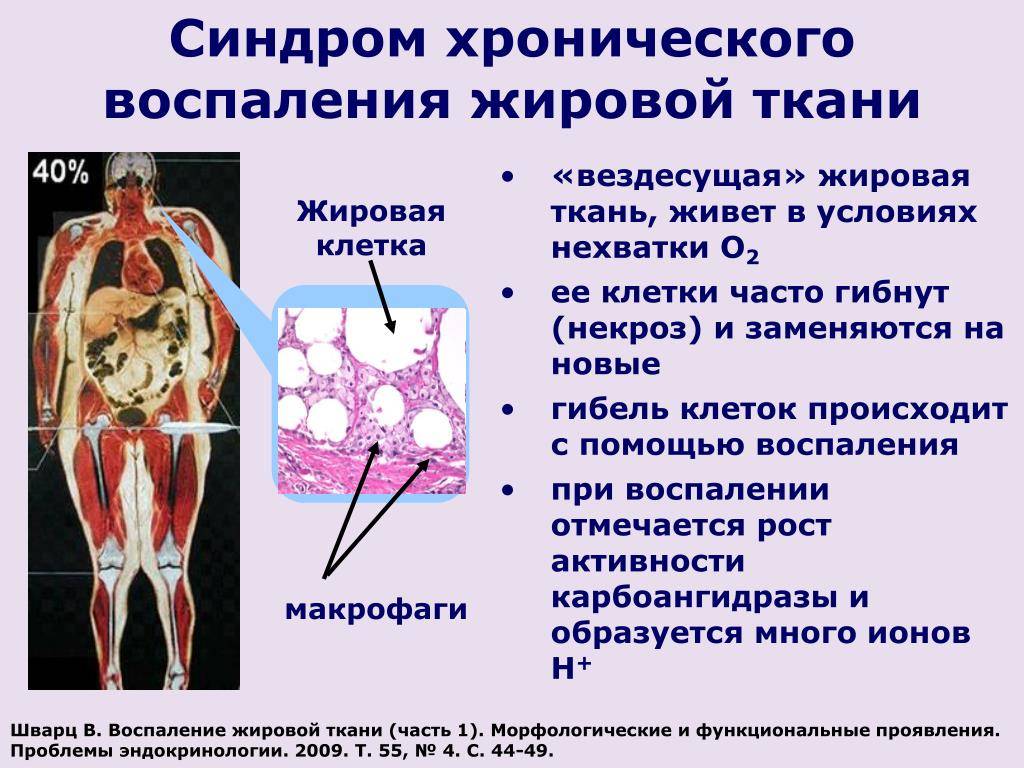
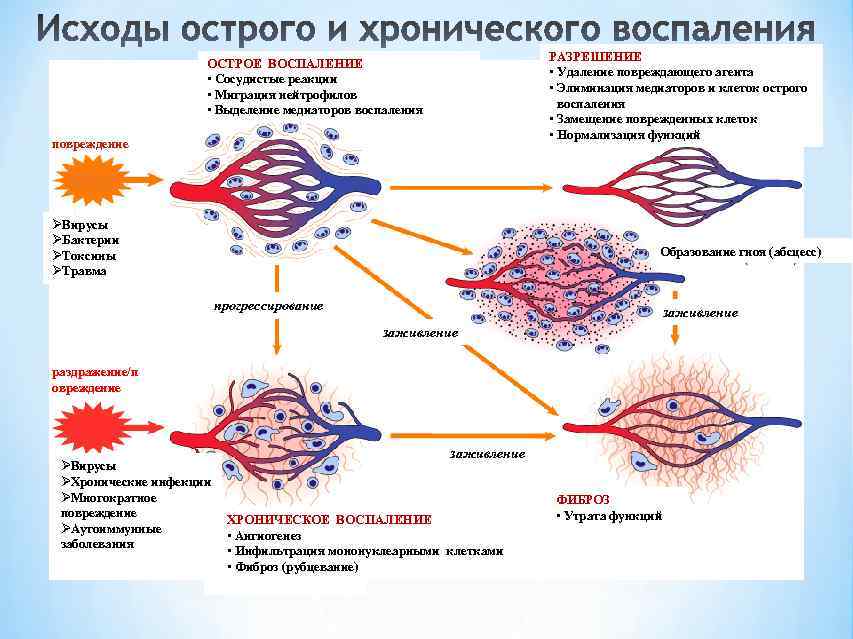
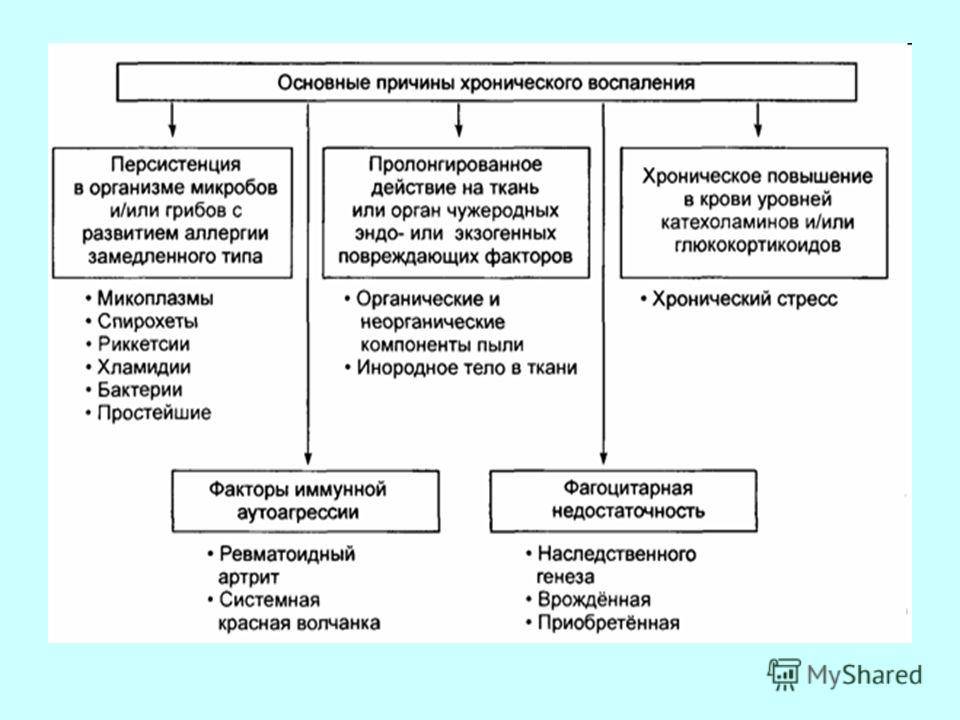
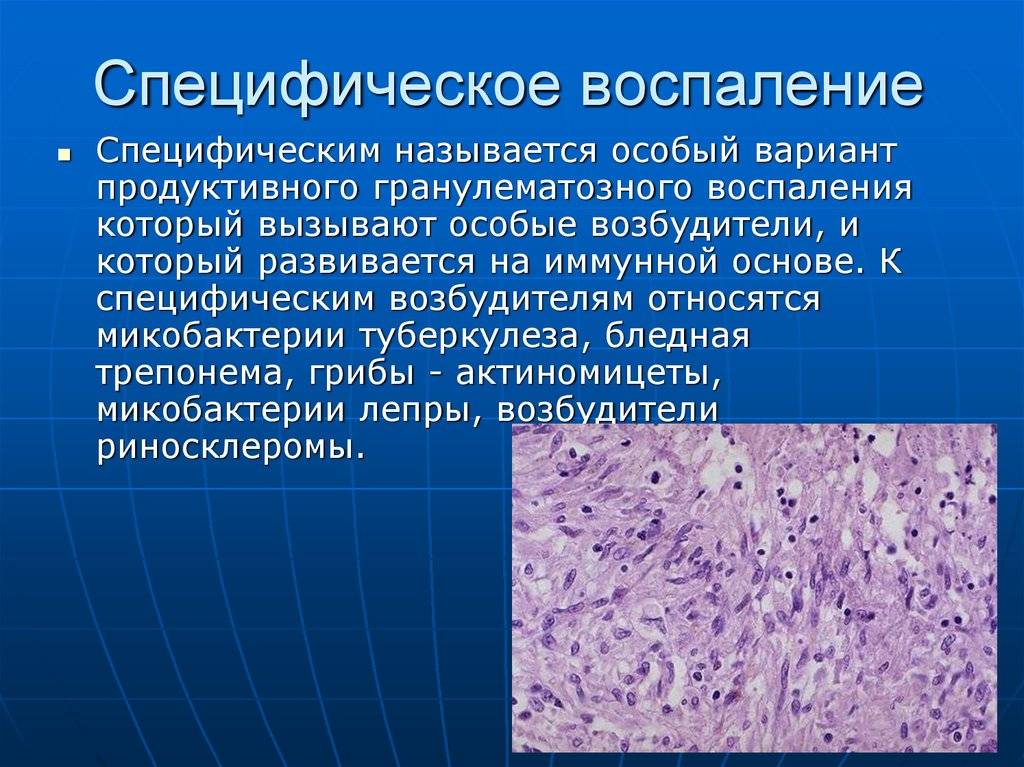
Острая форма
При острой форме клиника проявляется ярко и симптомов много. В этом случае затруднений в диагностике практически нет. Острое начало с высокой температурой (до 400), ознобами, интенсивными болями разной локализации, с обильными выделениями различного, преимущественно, гнойного характера. Боли локализуются в зависимости от поражения яичников. Воспаление яичников у женщин может быть двусторонним и с одной стороны. Если в процесс вовлекаются оба яичника — боли беспокоят в паховой области, сильные, острые, сопровождаются общими симптомами интоксикации: температура, может быть озноб, общее недомогание, головные боли, слабость.
При одностороннем поражении боли появляются со стороны воспаления, могут отдавать в поясницу, в прямую кишку. При этом может нарушаться процесс дефекации. В зависимости от того, с какой стороны развивается патологический процесс, нужно дифференцировать с аппендицитом (справа) или с почечной коликой. Воспаление яичников может затронуть органы мочеиспускания, и тогда нарушается сам процесс мочеиспускания. Если в воспалительном процессе участвует матка, боли интенсивные внизу живота, без чёткой локализации и иррадиации. Т.е., по симптомам это напоминает острую хирургическую патологию и требует срочной госпитализации в стационар.
«Второе мужское сердце»
Простата — небольшая непарная железа внешней секреции, контролируемая гормональной активностью. Орган расположен внизу малого таза, под мочевым пузырем. Более широкий край простаты охватывает шейку мочевого пузыря. Задняя часть примыкает к передней стенке прямой кишки. Фронтальная часть железы занимает место в лобковой зоне соединения тазовых костей. В мужском организме простата выполняет три ключевых функции:
- моторная — контроль разделения мочи и семенной жидкости (благодаря этому сперма не попадает в мочевой пузырь;
- секреторная — производство секрета, отвечающего за качество семенной жидкости и поддержание стабильной эрекции;
- барьерная — защита от инфицирования верхних отделов мочевыделительной системы.
Функциональность предстательной железы начинает проявляться в пубертатном периоде, обретая полноценность к 18–20 годам. Спад активной работы органа фиксируется у мужчин, перешагнувших пятидесятилетний рубеж.
Симптомы третичного сифилиса
Этот тип заболевания диагностируется крайне редко. Он развивается спустя 4-5 лет после заражения и характеризуется поражением кожи, слизистой, костей и внутренних органов. Со временем приводит к летальному исходу.
Симптоматика следующая:
- появление на коже коричневых или красно-бурых бляшек. Они имеют неровный контур, возвышаются над кожей, покрыты язвами и коркой. Локализация – руки, спина, лицо;
- образование в подкожной клетчатке изолированной гуммы – жёсткого узла размером с грецкий орех и язвой в центре. Обычно возникает на волосистой части головы, груди, лице, иногда – на слизистой ротовой полости, гортани и носа. В последнем случает происходит разрушение тканей и деформация неба. На этом фоне развитие получают ряд осложнений:
- разрушается носовая перегородка и деформируется нос;
- появляется осиплость и охриплость;
- нарушается подвижность языка.
- поражение нервной, сосудистой и костной систем, что проявляется в виде сифилитического менингита, гидроцефалии, прогрессивного паралича;
- деформация и нарушение функции внутренних органов (печени, почек, лёгких, сердца).
Как проходит пальцевое исследование простаты
За несколько часов до процедуры необходимо воздержаться от:
- полового контакта;
- мастурбации;
- занятий спортом;
- езды на велосипеде;
- физического труда.
Перед визитом к врачу нужно опорожнить мочевой пузырь, сделать очистительную клизму с подсоленной водой или отваром ромашки.
Перед осмотром простаты мужчина принимает коленно-локтевое положение, ложится на бок с согнутыми ногами либо стоит, наклонившись вперед и опираясь руками о стол. Врач надевает стерильные перчатки, смазывает вазелином или лубрикантом свой указательный палец и анальное отверстие пациента.
В ходе ректального исследования простаты доктор массирует доли предстательной железы от боков к центру. С помощью пальпации можно оценить:
- размер и форму;
- текстуру и эластичность органа;
- симметричность его элементов;
- выраженность контуров и продольной борозды;
- наличие болезненных ощущений, уплотнений и узлов.
Эти данные позволяют определить, имеются ли в простате патологические изменения.
Кроме того, во время процедуры получают секрет предстательной железы. Эту жидкость отправляют на анализ, который показывает содержание бактерий, лейкоцитов, эритроцитов, патогенных микроорганизмов.
Исходя из результатов пальцевого обследования простаты, врач может назначить дополнительные диагностические мероприятия. К ним относятся клинический анализ мочи и крови, исследование на онкомаркеры, УЗИ предстательной железы и так далее.
Виды
Врачи выделяют врожденную и приобретенную энцефалопатию. Первая возникает на фоне неправильного течения беременности или родов и, зачастую, развивается еще во время пребывания плода в утробе матери. Ее признаки обнаруживаются сразу после родов или появляются в первые недели жизни. Диагностикой и лечением этого состояния занимаются неонатологи и педиатры.
Приобретенная энцефалопатия встречается уже во взрослом возрасте. Она подразделяется на несколько видов в зависимости от причины гибели нейронов:
- посттравматическая: возникает на фоне перенесенной черепно-мозговой травмы; зачастую, развивается уже через несколько лет после нее и нередко приводит к тяжелым расстройствам психики;
- токсическая: связана с острым или хроническим отравлением организма алкоголем, ядами, наркотическими препаратами, лекарственными средствами, солями тяжелых металлов и т.п.; нередко в рамках этого вида отдельно выделяют алкогольную энцефалопатию;
- метаболическая: связана с нарушением обмена веществ в организме; выделяют следующие подвиды патологии:
- печеночная: возникает при поражении печени или желчевыносящих путей;
- уремическая: связана с нарушением работы почек;
- диабетическая: является одним из частых осложнений сахарного диабета, возникает на фоне стойкого нарушения микроциркуляции и повышения вязкости крови;
- аноксическая: развивается после перенесенной клинической смерти и связана с кислородным голоданием головного мозга с последующим развитием «метаболической бури»;
- синдром Гайе-Вернике: энцефалопатия, вызванная дефицитом витамина В1;
- панкреатическая: является осложнением воспаления поджелудочной железы;
- гипогликемическая: возникает на фоне резкого снижения глюкозы крови;
- дисциркуляторная: связана с нарушением циркуляции крови в сосудах головного мозга; различают несколько форм патологии:
- атеросклеротическая: развивается из-за атеросклероза и утолщения стенок сосудов;
- гипертоническая: связана со стойким повышением артериального давления;
- венозная: возникает из-за нарушения венозного оттока крови.
В зависимости от скорости развития процесса выделяют энцефалопатию острую и хроническую. Первая может развиться в течение нескольких дней или часов, чаще возникает на фоне сильной интоксикации, травмы, инфекционного процесса. Хронический процесс может протекать годами и десятилетиями.
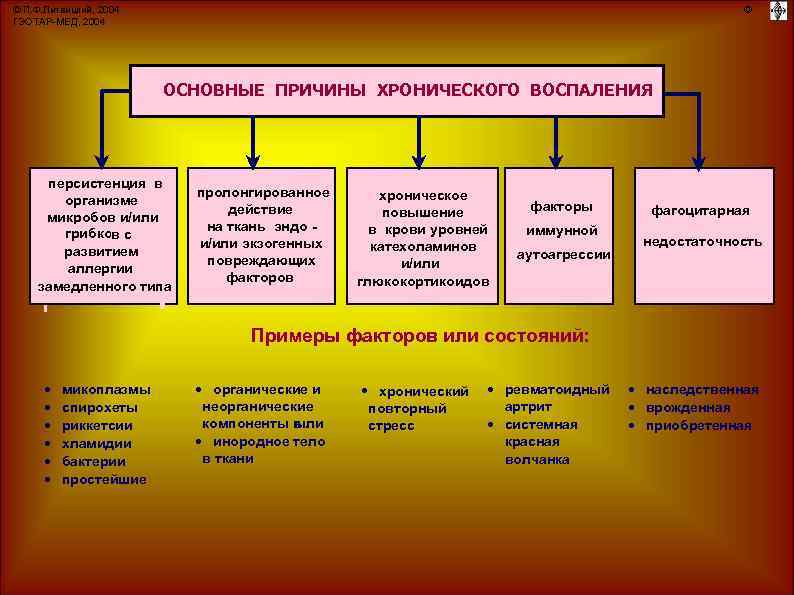
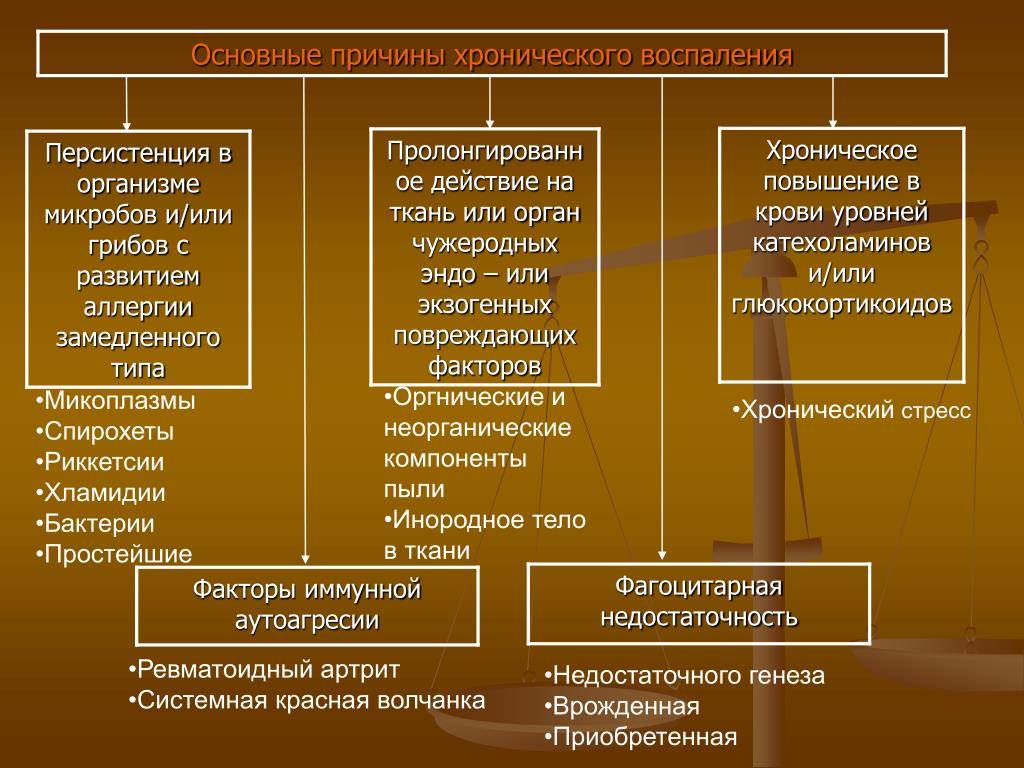
Методы лечения хронического воспаления придатков (аднексита)
Диагностические возможности любой из поликлиник “Семейного доктора” позволят Вам выявить заболевание или исключить возможность хронического аднексита. В случае выявленного воспаления квалифицированные и опытные врачи-гинекологи “Семейного доктора” назначат Вам индивидуальный курс комплексного лечения с применением физиотерапевтических процедур и других дополнительных методов терапии, учитывающий тип инфекции и особенности именно Вашего организма.
Медикаментозное лечение
В лечении хронического воспаления придатков антибиотики, как правило, не применяются. Исключение составляют особо тяжёлые случаи. На первом этапе лечение направлено на снятие болевых ощущений, уменьшение воспаления, улучшения общего состояния пациентки. На втором этапе лечения происходит нормализация гормонального фона, восстановление менструального цикла. Третий этап лечения направлен на повышение уровня иммунитета и восстановление репродуктивных функций.
Физиотерапия
В лечении хронического воспаления придатков широко применяется физиотерапия, которая позволяет снизить активность воспалительного процесса. Используются такие методы, как электрофорез, дарсонвализация, УВЧ-терапия, ультразвуковая терапия, фонофорез, магнитотерапия, озонотерапия.
Хирургическое лечение
При хроническом аднексите в тех случаях, когда это возможно, проводится хирургическое лечение по восстановлению проходимости маточных труб.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Спасибо за оценку
Лечение тонзиллита
При появлении первых признаков болезни нужно обратиться к оториноларингологу. Как правило, терапия заболевания включает следующие меры:
- соблюдение строгого постельного режима с полной изоляцией больного, чтобы не допустить заражения других членов семьи, коллег на работе или одноклассников;
- частые проветривания комнаты, где находится больной;
- обильное питьё;
- диета, исключающая приём горячей, острой, твёрдой и иной пищи, раздражающей и без того воспалённое горло;
- приём назначенных врачом антибиотиков;
- полоскания горла раствором фурацилина, соли или соды; орошения антисептическими средствами («Хлоргексидин», «Мирамистин», «Ингалипт»и др.);
- для снятия болевого синдрома в горле можно рассасывать специальные оральные антисептики
- высокую температуру нужно сбивать жаропонижающими средствами;
- чтобы снять отёчность назначают антигистаминные препараты.
«Лор Клиника Доктора Зайцева» предлагает своим пациентам высокоэффективные сеансы антисептических и физиотерапевтических лечебных процедур, проводимых с помощью современного лор-оборудования, которые успешно дополнят медикаментозную терапию и существенно ускорят ваше выздоровление.
Пожалуйста, звоните, записывайтесь на приём и приходите. Мы вам обязательно поможем!
Всегда ваш, .
Об авторе: ЛОР врач высшей категории, кандидат мед. наук.
Профилактика
Энцефалопатия – сложное заболевание. Не существует четкой методики, позволяющей предупредить ее появление и устранить все факторы риска. Врачи рекомендуют придерживаться следующих правил:
- обеспечить себе полноценный режим дня с чередованием труда и отдыха, полноценным ночным сном;
- минимизировать стрессы;
- правильно и сбалансировано питаться, не допускать переедания и избыточной массы тела;
- обеспечить достаточное поступление витаминов и микроэлементов;
- отказаться от курения, наркотиков, алкоголя;
- в умеренном количестве (не профессионально) заниматься спортом;
- своевременно выявлять и лечить хронические заболевания: гипертонию, сахарный диабет, атеросклероз;
- обращаться к врачу при первых признаках неблагополучия.
Диагностика хронических инфекций
Диагностика хронических инфекций преследует несколько целей:
Определение возбудителя.
Определение состояния здоровья пациента.
Определение прогноза течения заболевания.
Для идентификации возбудителя используются различные методы:
Посев материала на питательных средах. Если есть очаг инфекции, из него можно взять материал и поместить его в специальную среду, благоприятную для развития того или иного микроорганизма. Таким способом чаще всего идентифицируют бактерии и грибки.
Исследование материала под микроскопом. С помощью такого метода определяют протозойные инфекции и некоторые бактериальные и вирусные заболевания, например, туберкулез.
Молекулярно-генетические исследования — определение в материале ДНК или РНК возбудителя. Самый современный и информативный на сегодняшний день метод.
Иммунологические исследования — определение антител или антигенов возбудителя.
При диагностике хронических инфекций параллельно проводится оценка состояния здоровья пациента. В частности, исследуются органы-мишени, которые страдают в первую очередь. Например, при гепатитах определяют печеночные ферменты и билирубин, при ВИЧ исследуется иммунная система. Также может проводиться комплексное обследование, которое исследует организм системно. Полученные данные помогают определить прогноз течения заболевания и определить тактику дальнейших действий.
Преимущества лечения в «Поликлинике +1»
Мужчинам, выбирающим, где лечить простатит, мы предлагаем оценить преимущества «Поликлиники +1» в Москве:
- профессионализм, опыт, внимательное отношение врачей;
- анонимность, стерильность процедур;
- высокоточная диагностика, результативная терапия;
- демократичные цены, регулярные акции на услуги.
Наша клиника — лицензированное медучреждение, работающее по стандартам Минздрава и нормам медицинского законодательства РФ. Обращайтесь. Наши двери открыты для вас каждый день, без выходных и праздников. Записаться на прием к врачу-урологу вы можете в удобное для вас время.
Статья проверена на соответствие медицинским стандартам ведущим специалистом клиники “Поликлиника+1”, дерматовенерологом, урологом, микологом
Малашенко Владимиром Александровичем
Причины простатита
Застой кровообращения и простатического секрета возникает по причинам, соответствующим видовой классификации заболевания.
| Причины инфекционного вида | Причины бактериального вида |
|---|---|
Инфекции, передающиеся половым путем (ИППП):
Бактериальные заболевания кишечника, кожи, органов дыхания, вызванные активностью стафилококков, энтерококков, кишечной палочки, протея, клебсиеллы и т. д. | Невралгия, ревматизм, невроз, механические травмы позвоночника и половых органов, внутрипростатический рефлюкс, хроническая обстипация (запор), дистресс, урологические болезни в анамнезе (цистит, уретрит и др.), гиподинамия, заболевания эндокринной системы |
К провоцирующим факторам относятся нерегулярные половые контакты (полное отсутствие секса), систематическое переохлаждение организма, хронический алкоголизм.
Осложнения
Острый оофорит может получить характер хронического процесса, длящегося месяцы и годы. Рациональное использование лекарств от воспаления яичников у женщин предупреждает переход воспалительного процесса в хроническую фазу, когда возникают необратимые изменения в виде рубцов и спаечных процессов.
К последствиям оофорита также относят патологические исходы беременности (выкидыш, внематочную беременность) и бесплодие. Осложнением обострившегося воспаления может быть нагноение яичников. Такое состояние требует скорейшего оперативного вмешательства — возможный разрыв яичника ведет к развитию перитонита.
Не бойтесь уролога — бойтесь простатита!
Частая беда мужчин — не только сам простатит, но и боязнь обратиться к врачу. Многие попадают к урологу уже с запущенным заболеванием, за что расплачиваются длительным лечением и осложнениями
Воспаление простаты – серьезное заболевание, которое не вылечить травами, народными средствами и тем более БАДами с заманчивой приставко «Просто…».. Запоздалое обращение к урологу грозит абсцессом простаты, задержкой мочеиспускания, импотенцией и бесплодием, поэтому рано или поздно познакомиться с урологом придется.
Если вы стесняетесь врача и боитесь записаться к урологу, ознакомьтесь ещё раз с осложнениями простатита:
- Без лечения воспаленная предстательная железа постепенно сужает просвет мочеиспускательного канала, вызывая застой мочи.
- Дегенеративные (разрушительные) процессы распространяются на мочевой пузырь, его стенки утолщаются и теряют эластичность. У больного возникает хронический цистит (воспаление мочевого пузыря), недержание или нарушение оттока мочи.
- Отеки в железе и ее разрушение приводят к нарушению эрекции, затруднению эякуляции и импотенции.
- Простатит — частая причина мужского бесплодия.
- Присоединение бактериального поражения приводит к загноению (абсцессу) простаты. Резко повышается температура, появляется сильная боль в паху и острая задержка мочи. Состояние угрожает жизни и требует экстренной госпитализации.
Стадии развития миалгии
Миалгия связана с увеличением напряженности в мышцах и имеет три стадии:
- 1 стадия — точечная боль, которая возникает в месте повреждения или воспаления мышечной ткани. При пальпации чувствуются уплотнения, при касании, приводящие к непроизвольному сокращению мышц.
- 2 стадия — боль начинается неожиданно, обычно в вечернее время суток и длится долго, мышцы слабеют, сердечный ритм убыстряется, учащается дыхание, воспалительный процесс может проникать под кожу, вызывая повышение чувствительности.
- 3 стадия – постоянное чувство боли, даже во сне, действует на мышцы рук и ног, мышцы плечевого пояса, мышцы груди и живота, может привести к атрофии мышц.
Профилактика
Чтобы навсегда забыть об этом неприятном недуге, необходимо подходить к вопросу комплексно
Важно так организовать свою жизнь и работу, чтобы не провоцировать появление очередной рецидив. Для этого надо:
- С самого рождения внимательно относиться к интимным гигиеническим процедурам у девочек, прививать им привычку правильно и ежедневно ухаживать за урогенитальной областью.
- Корректировать, в том числе и хирургически, врождённые аномалии расположения наружного отверстия мочеиспускательного канала.
- При ИППП незамедлительно лечить их у обоих партнёров.
- Соблюдать гигиену половой жизни.
- Купировать все источники воспалений в организме (хронические тонзиллиты, кариес и т.д.).
- Не допускать переохлаждений, по возможности избегать простуд.
- Поддерживать иммунитет физической активностью, сбалансированным питанием, отсутствием стрессов.
- Периодически проходить оздоровление и профилактику хронического цистита в санаториях соответствующего профиля.
Желаем вам здоровья!
Диагностика
Первые симптомы возникновения миалгии являются сигналом о том, что необходимо обратиться к врачу, который в ходе консультации, основываясь на описаниях болевых ощущений пациента и его внешнего осмотра выносит первоначальный диагноз. Также пациента после приема могут отправить к другому лечащему доктору или на дополнительные комплексные обследования для определения диагноза. Врач сможет установить диагноз и назначить лекарственную терапию по следующим факторам:
- уплотнение мышц;
- нервный тик или спазм — резкое сокращение мышц при внешнем воздействии;
- атоксия- раскоординация движения.
Выявление основной причины миалгии, учитывая характер болевых ощущений и особенностей воздействия на организм поможет врачу назначить диагностические исследования, установив предварительный диагноз. Обычно миалгия имеет ярко выраженные симптомы, однако, чтобы поставить диагноз, только внешних проявлений недостаточно. При лечении миалгии в медицине применяются лабораторные методы диагностики:
- Развернутый анализ крови;
- Биохимический анализ крови;
- Кровь на ТТГ, Т3, Т4;
- Кровь на выявление белков острой фазы воспаления;
- ПЦР- тесты и кровь на антитела;
- Кровь на КК, СК, КФК -креатинфосфокиназы.
Для диагностики блуждающих миалгий, или вызванных травмами применяют:
- УЗИ – ультразвуковое исследование. Обследование мышц с изображением размера нарушения целостности тканей.
- КТ – компьютерная томография. Обследование с изображением состояния нервных окончаний, связок, сухожилий.
- ЭМГ – электромиография. Обследование уровня и развития повреждений в мышцах
Специалист может назначить проведение дифференцированной диагностики, для исключения таких разновидностей, как полимиалгия и фибромиалгия.
Симптомы
В большинстве случаев, у пациентов миалгия появляется в состоянии покоя или при активных движениях. Миалгия проявляется по-разному, в организме может ныть или резать, тянуть или сверлить, сжиматься или неметь, боль может затрагивать большие части тела или быть сконцентрирована в болевой точке. Миалгия сопровождается ограниченностью движений, уплотнением и отечностью кожи в области боли, головной болью. Миалгия часто приводит к сдавливанию нервов или кровеносных сосудов и вызывает онемение в организме. Симптомы миалгии зависят от её причин:
Фибромиалгия
Тип миалгии, возникающий из-за переохлаждения, воспаления и напряженности суставов, располагается в позвоночнике в районе шеи и пояснице, в области голеностопа. При фибромиалгии боль растекается по всему организму, начиная с воротниковой, переходя в поясничную зону, заканчиваясь в ногах, усиливается при смене погоды или из-за повышенных нагрузок.
Бывает двух видов:
- Первичная. Развивается из-за нарушений сна, неправильного кровообращения, стресса, а также ускоренного метаболизма.
- Вторичная. Возникает из-за заболеваний органов движения, мышц, костей суставов, сухожилий, кровеносных и лимфатических сосудов и внутренних органов.
Миозит
Сопровождается общим недомоганием и онемением пальцев конечностей. При миозите боль скапливается в поражённой части мышцы, с отечностью и покраснением кожных покровов.
Располагается в области грудины и спины, шейно-воротниковой зоне, в нижних конечностях. Симптомы данного типа схожи с симптомами острой респираторно-вирусной инфекцией. Может сопровождаться:
- повышением температуры;
- сильным кашлем;
- ознобом;
- покраснением кожи;
- судорогами.
Полимиозит
Отличительные симптомы полимиозита — мигрень, тиннитус, тошнота, сдавленность суставов шейного и плечевого отделов позвоночника. Чаще всего наблюдается у больных с псориаз, рассеянный склероз, ревматоидный артрит или с онкологическими заболеваниями. Возникает при наличии вирусной инфекции или аллергии на медикаменты. При полимиозите постоянное чувство боли и в состоянии покоя и при мышечном напряжении, острый болевой приступ постепенно распространяется на весь организм. Миалгия может быть связана с аллергическими реакциями, ревматоидными болезнями, солнечным ожогом.
Причины
Любое воспалительное заболевание органов пищеварения имеет свою конкретную причину, но возникает на фоне действия неблагоприятных факторов. Факторы риска, которые создают условия для развития или обострения патологии:
- неправильное питание, еда всухомятку;
- злоупотребление алкоголем, курение;
- наследственная предрасположенность;
- лишний вес;
- частые стрессовые ситуации;
- нарушение состава кишечной микрофлоры.
Под действием этих факторов постепенно ухудшается способность организма справляться с повреждениями клеток и тканей. Непосредственной причиной заболеваний органов пищеварения могут стать:
- инфекция Helicobacter Pilory;
- желчнокаменная болезнь;
- неконтролируемое употребление салицилатов;
- бактериальная и вирусная инфекция и другие.
Разновидности гнойной ангины
В оториноларингологии выделяют несколько форм заболевания: катаральную, фолликулярную, лакунарную, и флегмозную, язвенно-некротическую, зубную и латентную (Симановского-Плаута-Венсана). Сразу после постановки диагноза, в тот же день должно быть начато квалифицированное лечение заболевания у взрослых и детей, вне зависимости от формы болезни. В этой статье мы опишем самые основные формы ангины.
При фолликулярной ангине миндалины сильно увеличиваются, и на их поверхности появляются гнойные точки. Болезнь начинается стремительно с резкого повышения температуры до 40°С. Лимфатические узлы увеличиваются, а при нажатии на них больной испытывает неприятные ощущения. Больного одолевают головные боли, «ломота» во всём теле и общее недомогание.
При лакунарной ангине гнойные массы проникают в толщу всей миндалины, заполняют её лакуны. К симптомам фолликулярной ангины добавляется реакция со стороны ЖКТ: рвота, диарея, тошнота. На миндалинах заметен характерный налёт желтоватого оттенка, при удалении которого больной чувствует улучшение, а температура тела спадает.
Флегмонозная — наиболее тяжёлая форма заболевания. Она характеризуется скоплением гнойных масс в миндалине, температура больного достигает 40°С. Параллельно возникает отёк шеи, околочелюстной области. Возможна остановка дыхания. Больной испытывает сильнейшую боль: становится невозможно ни говорить, ни глотать. Пациента немедленно нужно отправить в стационар, поскольку при отсутствии оперативной помощи существует риск летального исхода.
Подобное деление, разумеется, достаточно условно, поскольку одна разновидность болезни может перейти в другую и вызвать тяжёлые проблемы со здоровьем (при условии, что квалифицированное лечение заболевания у взрослых не оказывается).
Лабораторные анализы
Исследования проводят опытные специалисты собственной клиническо-диагностической лаборатории «Поликлиники +1». Лабораторное отделение нашего медицинского центра оснащено современным оборудованием, позволяющим выполнять анализы любой сложности.
В перечень анализов входят:
- Бактериологический посев мазка на определение ИППП. Образец биоматериала высаживается на питательные среды, благоприятные для роста патогенных микроорганизмов. Активное размножение и образование колоний того или иного патогена указывают на наличие инфекции. На основе бакпосева выполняется антибиотикограмма — определение резистентности возбудителей к антибиотикам.
- Общий анализ мочи. Отклонение от нормы (лейкоцитурия, бактериурия, цилиндрурия и т. д.) свидетельствует о наличии воспалительного процесса.
- Анализ крови на ПСА (простатический специфический антиген) — онкомаркер мужской половой системы. Выполняется высокоточным методом ИХЛА (иммунохемилюминесцентного анализа).
- Исследование простатического секрета (микроскопия и бакпосев). Позволяет определить воспаление, наличие микробов (кишечная палочка, стафилококк и др.)
Комплексное обследование на ИППП может проводиться по образцу крови.
Аппаратная диагностика — это ТРУЗИ (трансректальное ультразвуковое исследование) предстательной железы. Выполняется с помощью цилиндрического датчика диаметром не более 1,5 см, вводимого в прямую кишку. Датчик предварительно смазывают, сверху надевают специальные одноразовые насадки (презерватив). Данные передаются на монитор, где уролог наглядно оценивает патологические изменения в предстательной железе.
Терапия простатита
В «Поликлинике +1» мужчина может пройти полный курс лечения простатита по выгодной в Москве цене — от 7500 руб. Курсовая терапия острого воспаления предстательной железы в нашем медицинском центре включает три этапа:
- купирование симптомов и воспалительного процесса;
- восстановление функций, стабилизация состояния железы;
- закрепление результатов, предупреждение осложнений.
Заботясь о психологическом комфорте пациентов, мы проводим лечение простатита анонимно.
Первый этап
При простатите инфекционной этиологии первично назначаются антибиотики для уничтожения возбудителя инфекции. Выбор лекарственного средства основан на результатах антибиотикограммы. Параллельно используют медикаменты нескольких фармакологических групп:
- Альфа-адреноблокаторы. Препараты помогают расслаблению гладкой мышечной ткани простаты, шейки мочевого пузыря, снижают внутреннее давление в уретре, нормализуют отток мочи, уменьшают отечность железы (Тамсулозин, Феноксибензамин и т. д.).
- Ферменты. Разжижают простатический секрет, повышают локальный иммунитет органа, усиливают антибактериальное действие, снижают воспалительные проявления (Лонгидаза, Вобэнзим, Химотрипсин).
- Иммуномодуляторы для восстановления иммунитета (Полиоксидоний, Иммунал).
- Нестероидные противовоспалительные средства (НПВС). Уменьшают воспалительный процесс, купируют болевой синдром (Амелотекс, Ибупрофен и др.).
Врач подбирает препараты и дозировку персонально согласно симптоматике, виду, форме заболевания.
Второй этап
После снятия острой симптоматики переходят к препаратам и методам, помогающим стабилизировать железу. Медикаментозное лечение составляют:
- сосудистые лекарства (для улучшения кровоснабжения простаты);
- иммуностимуляторы;
- препараты, нормализирующие процесс экскреции мочи;
- противовоспалительные средства;
- медикаменты для восстановления эрекции.
В комплексном лечении используются пероральные лекарственные средства и ректальные суппозитории (регенерирующие, антибактериальные, иммуностимулирующие, противовоспалительные, анальгезирующие).
К специальным методам относится массаж простаты. Механическое воздействие на предстательную железу позволяет:
- ускорить циркуляцию крови;
- укрепить стенки капилляров и сосудов;
- активировать процессы обмена;
- наладить отток секрета;
- нормализовать опорожнение мочевого пузыря;
- повысить эффективность лекарственной терапии;
- восстановить сексуальную активность.
Массажные процедуры проводятся с лечебной и профилактической целью.
Виды массажа:
- при помощи дилататора (бужа);
- внутренний пальпационный;
- неинвазивный (без проникновения);
- проникающий или наружный аппаратный (проводится при помощи специального массажера).
В медицинском центре «Поликлиника +1» массаж выполняют опытные врачи, соблюдая правила безопасности и стерильности.
Третий этап
Завершают лечение озонотерапия и лазеротерапия. Ректальная озонотерапия заключается в ежедневном введении свежеприготовленного озонированного изотонического раствора хлорида натрия.
Лечение воспаления предстательной железы лазером — прогрессивная физиотерапевтическая методика, позволяющая оперативно достигнуть положительной динамики, предотвратить осложнения простатита. Направленное действие ректального лазера:
- регенерирует клетки железы;
- снимает воспаление и болезненные ощущения;
- укрепляет местный иммунитет;
- улучшает кровоснабжение простаты, состояние сосудов.
Кратность сеансов — 2–4 раза в неделю, продолжительность одной процедуры — 10–20 минут. По решению лечащего врача лазеротерапию начинают со второго этапа лечения.
Дополнительно используются фитотерапевтические средства.